Bakgrund
Tungan är ett högt specialiserat, vitalt organ i munhålan. Att operera en del av eller hela tungan innebär en mängd utmaningar som kräver att kirurgen undviker, begränsar eller återställer de allvarliga funktionsnedsättningarna för gustation, mastication, deglutition och fonation.
Syftet med det här kapitlet är att gå igenom embryologi, anatomi och de vanligaste maligniteterna i tungan. Författarna tar också upp den kliniska bedömningen, operationer och rekonstruktioner, det postoperativa förloppet och prognosen för patienter som genomgår glossektomi.
Embryologi
Tungan uppträder under den fjärde utvecklingsveckan med uppkomsten av tuberculum impar, en mesenkymsvullnad i golvet i det primitiva farynxet kranial till foramen cecum. De främre två tredjedelarna av tungan bildas av de två laterala svullnader (som härstammar från den första svalgbågen) som utvecklas på vardera sidan av tuberculum impar. Dessa lingualknoppar smälter samman och bildar tungans mediala sulcus. Den bakre tredjedelen av tungan uppstår från den hypobranchiala eminensen som växer ut från copula. Copula bildas av de ventromediala delarna av den andra svalgbågen och den kraniala delen av den tredje svalgbågen. Den hypobranchiala eminensen bildas av de ventromediala delarna av den tredje och fjärde svalgbågen.
Tungans epitel utvecklas från förlodens endoderm. De flesta tungans muskler utvecklas från myoblaster som migrerar från de occipitala myotomerna. Tungans bindväv, lymfkärl och blodkärl uppstår från mesenchym i svalgbågen.
Histologi
Tungan kantas av masticatoriskt stratifierat skivepitel. Storleken på de fysiska krafterna under funktion dikterar graden av epitelisk keratinisering av tungan i jämförelse med andra områden i munhålan.
Relevant anatomi
Grossanatomi
Från främre till bakre delen har tungan tre ytor: spets, kropp och bas. Spetsen är den mycket rörliga, spetsiga främre delen av tungan. Bakom spetsen ligger tungans kropp, som har dorsala (övre) och ventrala (nedre) ytor (se bilden nedan).
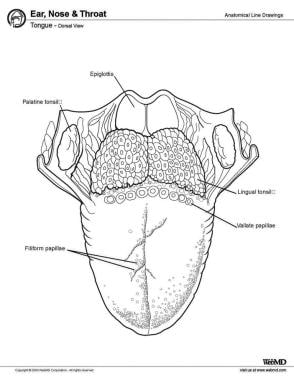 Tungan, dorsal vy.
Tungan, dorsal vy. Muskler
De åtta musklerna i människans tunga klassificeras som antingen intrinsiska eller extrinsiska. De 4 intrinsiska musklerna verkar för att ändra tungans form och är inte fästade vid något ben. De 4 extrinsiska musklerna verkar för att ändra tungans position och är förankrade i ben. De är genioglossus, hyoglossus, styloglossus och palatoglossus.
Kärlförsörjning
Tungan får sin blodförsörjning främst från arteria lingua, en gren av arteria carotis externa. Munbotten får också sin blodförsörjning från arteria lingual. Den triangel som bildas av den digastriska muskelns intermediära sena, den bakre gränsen av muskeln mylohyoid och hypoglossusnerven kallas ibland för Pirogov-Belclard ’s triangel. Den sekundära blodtillförseln till tungan kommer från ansiktsartärens tonsillära gren och den ascenderande svalgartären.
Nervtillförsel
Smak för de främre två tredjedelarna av tungan försörjs av ansiktsnerven (chorda tympani, CN VII). Allmän känsel för de främre två tredjedelarna av tungan försörjs av nervus lingual, som är en gren av CN V3. Nervus glossopharyngeus (CN IX) ger allmän känsel för den bakre tredjedelen av tungan. Alla tungans intrinsiska och extrinsiska muskler försörjs av hypoglossusnerven (CN XII), utom en av de extrinsiska musklerna, palatoglossus, som innerveras av CN X i plexus pharyngeus.
För mer information om relevant anatomi, se Tongue Anatomy.
Fysiologi vid sväljning
Initiering av sväljning börjar med att hålla in matbolus i munhålan. Den fritt rörliga tungan kan sedan ta kontakt med den främre gommen, forma bolusen och initiera en bakre rörelse av tungbasen mot svalgväggen, vilket driver matbolusen mot bakre delen av svalget. Höjning av hyoid och larynx möjliggör öppning av den övre esofageala sfinktern och bolus passeras.
Patologi
Skivepitelcancer (SCC)
Över 95 % av tungcancer är skivepitelcancer (SCC). Behandlingsöverväganden av andra, mindre vanliga maligniteter i tungan (adenokarcinom, adenoidcystiskt karcinom) och sarkomer (alveolärt mjukdelssarkom) ligger utanför ramen för detta kapitel. De principer som fastställts för partiell och total glossektomi för SCC kan generellt tillämpas på andra maligniteter.
SCC i tungan uppträder i allmänhet under det femte och sjätte levnadsdecenniet och är vanligare hos män. Tobaksrökning och etanolmissbruk är starkt förknippade med utvecklingen av SCC i tungan, och patienter som missbrukar både tobak och etanol har en 6-faldigt till 15-faldigt ökad risk att utveckla cancer.
Lymfkörtelmetastasering
Den lymfatiska spridningen av SCC i tungan sker i allmänhet på ett ordnat sätt och involverar först de översta (nivåerna I-II), sedan de mellersta (nivåerna II-III) och slutligen de nedre cervikala lymfkörtlarna (nivå IV). Lymfedränering för tungan innefattar de inre jugulära, subdigastriska, omohyoidala, submandibulära och submentala nodalbassängerna (nivåerna I-III).
Den främre banan dränerar spetsen av den orala tungan och dränerar i första hand till nivå III. Den laterala gruppen dränerar den laterala tredjedelen av tungans dorsum från spetsen till de circumvallata papillerna till submandibulära och interna jugulära nodalbassängerna och ibland submentala nodalbassängen (nivåerna I-III). Den centrala banan dränerar de centrala två tredjedelarna av tungan. Dessa kärl dräneras till den submentala regionen (nivå I) eller den övre cervikala kedjans nodalbassäng via de sublinguala noderna (nivå III). Primära lesioner i tungan som närmar sig mittlinjen dräneras ofta till bilaterala nodalbassänger, eftersom det finns betydande lymfatiska korsningar i detta område.
Patientutvärdering
Patienter som presenterar sig för utvärdering av tungcancer kräver en detaljerad anamnes och noggrann fysisk undersökning. Klinikern bör förvissa sig om förekomsten och varaktigheten av symtom som smärta, blödning, otalgi, odynofagi, dysfagi och dysartri. Anamnesen bör dokumentera riskfaktorer som användning av tobak och alkohol, senaste kostvanor, viktnedgång, medicinska samsjukligheter och sjukdomshistoria i familjen.
Fysisk undersökning utförs för att utvärdera patientens tillstånd före behandling, inklusive primärtumörens utbredning, förekomst och lokalisering av metastaser i cervikala lymfkörtlar, samt screening för synkrona primära maligniteter. Fiberoptisk laryngoskopi bör utföras på kontoret för undersökning av luftvägarna som ofta är komprometterade vid avancerad sjukdom samt bedömning av larynxpåverkan.
Biopsi av tungelesioner kan vanligen utföras i klinisk miljö med lokalbedövning eller kan utföras under allmän anestesi vid formell panendoskopi. Palpabla halsmassor eller stora metastatiska cervikala lymfkörtlar är vanligen mottagliga för finnålsaspirationsbiopsi. Ultraljudsstyrd finnålsaspiration används ofta för att ställa en diagnos när misstänkt cervikal sjukdom är svår att lokalisera och har rapporterats ha överlägsen sensitivitet och specificitet jämfört med traditionell finnålsaspiration. Öppen kirurgisk biopsi av misstänkt metastaserande sjukdom i livmoderhalsen är i allmänhet kontraindicerad.
Diagnostisk avbildning
Diagnostisk avbildning
Diagnostisk datortomografi
Diagnostisk datortomografi (CT) med intravenös kontrast är den vanligast förekommande röntgenundersökningen vid cancer i tungan. Kontrast-CT möjliggör en tredimensionell utvärdering av primärtumören och ger ovärderlig information om relaterade anatomiska strukturer och omfattningen av lokal invasion. I allmänhet bör patienter som diagnostiserats med avancerad SCC i tungan också genomgå kontrast-CT av bröstkorgen för att utvärdera om det finns metastaser i lungorna.
CT förblir den bildgivande modaliteten att föredra när man utvärderar den kliniskt N0-klassade, överviktiga eller tidigare bestrålade halsen med avseende på cervikal metastaserad sjukdom.
Magnetisk resonanstomografi
Magnetisk resonanstomografi (MRI) erbjuder en överlägsen upplösning av mjukvävnad jämfört med CT. Ökad diagnostisk noggrannhet vid utvidgning av primär lesion i mjukvävnad samt förbättrad noggrannhet för cervikal lymfkörtelstaggning har fått vissa författare att rekommendera rutinmässig MRT-scanning vid malignitet i huvud- och halsområdet. MRT är en utmärkt bilddiagnostikmetod med en noggrannhet som är bättre än konventionell datortomografi när det krävs en utvärdering av primärtumörens invasionsgrad. Stora lesioner som är belägna i tungan och i munnen och som är utsatta för tand- och benartistomografiska artefakter är särskilt lämpliga för MRT. MRT är särskilt användbart i fall som uppvisar perineural invasion och kan förbättra noggrannheten när det gäller sjukdomens utbredning i dessa lesioner. Trots denna ökade noggrannhet, liksom i fallet med CT, erbjuder MRT otillräcklig noggrannhet för att upptäcka mikrometastatisk sjukdom.
Positronemissionstomografi
Positronemissionstomografi (PET) är en funktionell avbildningsteknik som använder en radiomärkt spårämne, 18-fluoro-2-deoxyglukos (18-FDG), för att upptäcka metaboliskt aktiva celler, vilket är fallet med cancer. PET har ökad noggrannhet (sant positiva) för upptäckt av malignitet i huvud- och halsområdet, tumörövervakning efter terapi och utvärdering av cervikal/distansmetastaserad sjukdom.
Med en känd primär lesion i det avancerade stadiet erbjuder PET små fördelar jämfört med CT eller MRT. PET erbjuder sämre upplösning för att utvärdera den primära lesionens utbredning och bör kombineras med CT för att förbättra den diagnostiska noggrannheten. För närvarande korrelerar detektionsgränsen med en upplösning på cirka 5 mm. Även om PET erbjuder ett betydande löfte vid utvärdering av N0-halsen i tidiga sjukdomsstadier har halsens status hos patienter med avancerad tungcancer endast prognostisk betydelse.
Panendoskopi
Panendoskopi (direkt laryngoskopi, esofagoskopi, bronkoskopi) är ofta till hjälp när man utvärderar tungcancer. Den primära tumörens utbredning utvärderas, särskilt tumörens förhållande till mittlinjen, tungbasen och underkäken. Biopsier tas vid panendoskopin om den histologiska diagnosen ännu inte har fastställts. Panendoskopi används också för att utesluta synkrona maligniteter.
Tongue SCC staging
Alla patienter som utvärderas för en malignitet i huvud- och halsområdet bör stagas enligt American Joint Committee on Cancer (AJCC) TNM-stadieindelningssystem för munhålelesion, enligt nedan.
AJCC TNM-klassificering: Oral cavity SCCA
Primärtumör (T)
-
TX – Primärtumör kan inte bedömas
-
T0 – Inga tecken på primärtumör
-
Tis – Carcinoma in situ
-
T1 – – Det finns inga tecken på primärtumör. Tumör 2 cm eller mindre i största dimension
-
T2 – Tumör mer än 2 cm men högst 4 cm i största dimension
-
T3 – Tumör mer än 4 cm i största dimension
-
T4 (läpp) – Tumör invaderar genom kortikalt ben, inferior alveolar nerv, munbotten eller hud i ansiktet, t.ex. hakan eller näsan
-
T4a (munhålan) – Tumören invaderar genom kortikalbenet, i tungans djupa (extrinsiska) muskler (genioglossus, hyoglossus, palatoglossus och styloglossus), i bihålan eller i huden i ansiktet
-
T4b – Tumören involverar mastikatorrummet, pterygoidplattorna, eller skallbasen och/eller omsluter inre halspulsådern
Regionala lymfkörtlar (N)
-
NX – Den är inte täckt. Regionala lymfkörtlar kan inte bedömas
-
N0 – Ingen regional lymfkörtelmetastasering
-
N1 – Metastasering i en enda ipsilateral lymfkörtel, 3 cm eller mindre i största dimension
-
N2 – Metastasering i en enskild ipsilateral lymfkörtel, mer än 3 cm men inte mer än 6 cm i största dimension; eller i bilaterala eller kontralaterala lymfkörtlar, ingen mer än 6 cm i största dimension
-
N2a – Metastasering i en enskild ipsilateral lymfkörtel mer än 3 cm men högst 6 cm i största dimension
-
N2b – Metastasering i flera ipsilaterala lymfkörtlar, ingen mer än 6 cm i största dimension
-
N2c – Metastasering i bilaterala eller kontralaterala lymfkörtlar, ingen mer än 6 cm i största dimension
-
N3 – Metastasering i en lymfkörtel mer än 6 cm i största dimension
Fjärrmetastasering (M)
-
MX – Metastaser i båda lymfkörtlarna, ingen mer än 6 cm i största dimension Fjärrmetastasering kan inte bedömas
-
M0 – Ingen fjärrmetastasering
-
M1 – Fjärrmetastasering
AJCC Staging System: Oral Cavity SCCA
Steggruppering
Faktorer som påverkar prognosen
Tumörtjocklek
Generellt sett är ökad tumörstorlek och tjocklek signifikant förutsägande för minskad överlevnad och ökar graden av lokoregionalt återfall. Mätning av tumörtjocklek och invasionsmönster hos patienter med tidig oral cancer kan göra det möjligt att identifiera de patienter som har en mer aggressiv sjukdom. Patienter med en tumördiameter större än 1,5 cm eller en tumörtjocklek större än 5 mm kan då övervägas för mer aggressiv adjuvant behandling och elektiv halsdissektion oavsett stadium på grund av ökad risk för metastasering av cervikala lymfkörtlar.
MRI är tillräckligt exakt för att bestämma tumörtjocklek av SCC i munhålan, även om histologisk utvärdering fortfarande är standard. Även om tumörtjocklek på ett tillförlitligt sätt förutsäger regional nodal metastasering och minskad överlevnad har specifika behandlingsstrategier baserade på tumörtjocklek ännu inte utvärderats på grund av det breda spektrumet av faktorer som är relaterade till prognosen hos patienter med cancer i munhålan. När det gäller SCC i munhålan i ett avancerat stadium (stadium III, IV) är tumörtjockleken i allmänhet inte ett övervägande vid behandlingsplaneringen eftersom djupet vanligtvis överstiger 5 mm och patienterna i allmänhet får aggressiv kirurgi med neoadjuvant och/eller adjuvant kemoradioterapi.
Perineural invasion
Perineural invasion har förknippats med ökad risk för lokalt återfall och cervikal metastasering och anses allmänt vara en oberoende prediktor för överlevnad för patienter med SCC i munhålan. Förekomsten av även liten perifer nervinvolvering har associerats med minskad överlevnad. Om detta är patologiskt bekräftat bör man starkt överväga en fullständig postoperativ strålbehandling för att behandla primärtumören, eftersom resultaten i samband med lokoregionalt återfall är dåliga.
Positiva kirurgiska marginaler
Mikroskopisk resttumör till följd av positiva kirurgiska marginaler ökar statistiskt sett det lokala återfallet och mortaliteten vid behandling av SCC i huvud och hals. Patienter som behandlas med kirurgi som primär metod uppvisar signifikant förbättrad lokal kontrollfrekvens om en negativ kirurgisk marginal erhålls. Kirurger som utför resektioner för avancerad primär cancer i munhålan bör sträva efter en marginal på minst 1 cm och helst 2-3 cm för att minimera sannolikheten för positiva marginaler. Positiva kirurgiska marginaler antingen på den primära platsen eller inom halsen efter halsdissektion kräver användning av postoperativ strålbehandling för att förbättra resultaten. Två års sjukdomsfri överlevnad har rapporterats förbättras från 33,6 % till 75,6 % hos patienter med positiva kirurgiska marginaler som fick postoperativ strålbehandling (≥62,5 Gy).
Cervikal metastasering
Närvaron av cervikal lymfkörtelmetastasering har upprepade gånger nämnts som den viktigaste faktorn som förebådar minskad överlevnad och lokoregionalt återfall vid SCC i tungan. Vidare tenderar cervikal lymfkörtelmetastasering på mer avlägsna nivåer i halsen (nivå III/IV), eller i den kontralaterala halsen, också att ha signifikant minskad överlevnad. Den totala 5-årsöverlevnaden när man jämför patienter utan tecken på cervikal lymfkörtelmetastasering med patienter med positiv nodal sjukdom har rapporterats vara 42,8 % respektive 17,5 %. Patienter med SCC i munhålan i ett avancerat stadium har i allmänhet lymfkörtelmetastaser per definition. Förekomsten av cervikal lymfkörtelmetastasering bör betraktas som ett illavarslande tecken och bör föranleda tidig, aggressiv behandling för att optimera utfallet.
Extrakapsulär utbredning
Cervikal lymfkörtelmetastasering som uppvisar extrakapsulär utbredning har en statistiskt sett minskad total överlevnad. Förekomsten av nodal extrakapsulär utbredning är också oroande för cervikalt återfall efter behandling. SCC i tungan i avancerat stadium kan uppvisa omfattande cervikal nodal sjukdom som ökar sannolikheten för extrakapsulär utbredning. Patienter med flera lymfkörtlar som uppvisar extrakapsulär utbredning har i allmänhet en extremt dålig prognos.
Beslutsfaktorer vid behandlingsplanering
Tumörtjocklek
I allmänhet är ökad tumörstorlek och -tjocklek signifikant förutsägande för minskad överlevnad och ökar risken för lokoregionalt återfall. Mätning av tumörtjocklek och invasionsmönster hos patienter med tidig oral cancer kan göra det möjligt att identifiera de patienter som har en mer aggressiv sjukdom. Patienter med en tumördiameter större än 1,5 cm eller en tumörtjocklek större än 5 mm kan då övervägas för mer aggressiv adjuvant behandling och elektiv halsdissektion oavsett stadium på grund av ökad risk för metastasering av cervikala lymfkörtlar.
MRI är tillräckligt exakt för att bestämma tumörtjocklek av SCC i munhålan även om histologisk utvärdering fortfarande är standard. Även om tumörtjocklek på ett tillförlitligt sätt förutsäger regional nodalmetastasering och minskad överlevnad har specifika behandlingsstrategier baserade på tumörtjocklek ännu inte utvärderats på grund av det breda spektrumet av faktorer som är relaterade till prognosen bland patienter med SCC i munhålan. När det gäller SCC i munhålan i ett avancerat stadium (stadium III, IV) är tumörtjockleken i allmänhet inte ett övervägande vid behandlingsplaneringen, eftersom djupet vanligtvis överstiger 5 mm och patienterna i allmänhet får aggressiv kirurgi med neoadjuvant och/eller adjuvant kemoradioterapi.
Perineural invasion
Perineural invasion har förknippats med ökad risk för lokalt återfall och cervikal metastasering och anses allmänt vara en oberoende prediktor för överlevnad för patienter med SCC i munhålan. Förekomsten av även liten perifer nervinvolvering har associerats med minskad överlevnad. Om detta är patologiskt bekräftat bör man starkt överväga en fullständig postoperativ strålbehandling för att behandla primärtumören, eftersom resultaten i samband med lokoregionalt återfall är dåliga.
Positiva kirurgiska marginaler
Mikroskopisk resttumör till följd av positiva kirurgiska marginaler ökar statistiskt sett det lokala återfallet och mortaliteten vid behandling av SCC i huvud och hals. Patienter som behandlas med kirurgi som primär metod uppvisar signifikant förbättrad lokal kontrollfrekvens om en negativ kirurgisk marginal erhålls. Kirurger som utför resektioner för avancerad primär cancer i munhålan bör sträva efter en marginal på minst 1 cm och helst 2-3 cm för att minimera sannolikheten för positiva marginaler. Positiva kirurgiska marginaler antingen på den primära platsen eller inom halsen efter halsdissektion kräver användning av postoperativ strålbehandling för att förbättra resultaten. Två års sjukdomsfri överlevnad har rapporterats förbättras från 33,6 % till 75,6 % hos patienter med positiva kirurgiska marginaler som fick postoperativ strålbehandling (≥62,5 Gy).
Cervikal metastasering
Närvaron av cervikal lymfkörtelmetastasering har upprepade gånger nämnts som den viktigaste faktorn som förebådar minskad överlevnad och lokoregionalt recidiv vid SCC i tungan. Vidare tenderar cervikal lymfkörtelmetastasering på mer avlägsna nivåer i halsen (nivå III/IV), eller i den kontralaterala halsen, också att ha signifikant minskad överlevnad. Den totala 5-årsöverlevnaden när man jämför patienter utan tecken på cervikal lymfkörtelmetastasering med patienter med positiv nodal sjukdom har rapporterats vara 42,8 % respektive 17,5 %. Patienter med SCC i munhålan i ett avancerat stadium har i allmänhet lymfkörtelmetastaser per definition. Förekomsten av cervikal lymfkörtelmetastasering bör betraktas som ett illavarslande tecken och bör föranleda tidig, aggressiv behandling för att optimera utfallet.
Extrakapsulär utbredning
Cervikal lymfkörtelmetastasering som uppvisar extrakapsulär utbredning har en statistiskt sett minskad total överlevnad. Förekomsten av nodal extrakapsulär utbredning är också oroande för cervikalt återfall efter behandling. SCC i tungan i avancerat stadium kan uppvisa omfattande cervikal nodal sjukdom, vilket ökar sannolikheten för extrakapsulär utbredning. Patienter med flera lymfkörtlar som uppvisar extrakapsulär utbredning har i allmänhet en extremt dålig prognos.