Achtergrond
De tong is een zeer gespecialiseerd, vitaal orgaan van de mondholte. Als de tong geheel of gedeeltelijk wordt weggesneden, stelt dit de chirurg voor een groot aantal uitdagingen. Hij moet ernstige functionele beperkingen bij het eten, kauwen, deglutineren en foneren voorkomen, beperken of herstellen.
Het doel van dit hoofdstuk is een overzicht te geven van de embryologie, anatomie en de meest voorkomende maligniteiten van de tong. De auteurs bespreken ook de klinische evaluatie, operaties en reconstructies, het postoperatieve verloop en de prognose van patiënten die een glossectomie ondergaan.
Embryologie
De tong verschijnt tijdens de vierde week van de ontwikkeling met het verschijnen van het tuberculum impar, een mesenchyme zwelling in de bodem van de primitieve pharynx craniaal van het foramen cecum. Het voorste tweederde deel van de tong wordt gevormd door de twee laterale zwellingen (afkomstig van de eerste faryngeale boog) die zich aan weerszijden van het tuberculum impar ontwikkelen. Deze linguale knoppen smelten samen en vormen de mediane sulcus van de tong. Het achterste derde deel van de tong ontstaat uit de hypobranchiale eminence overgroeiing van de copula. De copula wordt gevormd door de ventromediale delen van de tweede faryngeale boog en het craniale deel van de derde faryngeale boog. De hypobranchiale eminentie wordt gevormd door de ventromediale delen van de derde en vierde faryngeale boog.
Het epitheel van de tong ontwikkelt zich uit het endoderm van de voordarm. De meeste tongspieren ontwikkelen zich uit myoblasten die migreren vanuit de occipitale myotomen. Het bindweefsel, de lymfevaten en de bloedvaten van de tong ontstaan uit mesenchym van de faryngeale boog.
Histologie
De tong is bekleed met masticatorisch gelaagd plaveiselepitheel. De grootte van de fysieke krachten tijdens het functioneren dicteert de mate van epitheliale keratinisatie van de tong in vergelijking met andere gebieden in de mondholte.
Relevante anatomie
Grote anatomie
Van anterior naar posterior heeft de tong 3 oppervlakken: tip, lichaam en basis. De punt is het zeer beweeglijke, puntige voorste deel van de tong. Posterior van de tip ligt het lichaam van de tong, die dorsale (superieure) en ventrale (inferieure) oppervlakken heeft (zie de afbeelding hieronder).
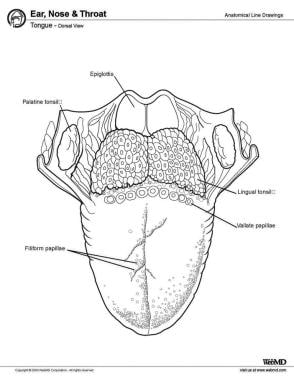 Tong, dorsaal zicht.
Tong, dorsaal zicht. Spieren
De 8 spieren van de menselijke tong worden geclassificeerd als intrinsiek of extrinsiek. De 4 intrinsieke spieren dienen om de vorm van de tong te veranderen en zijn niet aan een bot vastgemaakt. De 4 extrinsieke spieren dienen om de positie van de tong te veranderen en zijn aan het bot verankerd. Het zijn de genioglossus, hyoglossus, styloglossus, palatoglossus.
Vasculaire voorziening
De tong wordt hoofdzakelijk doorbloed door de linguale slagader, een zijtak van de externe halsslagader. Ook de mondbodem wordt door de linguale slagader van bloed voorzien. De driehoek gevormd door de tussenpees van de digastrische spier, de achterrand van de mylohyoïdspier, en de nervus hypoglossus wordt ook wel de driehoek van Pirogov-Belclard genoemd. De secundaire bloedtoevoer naar de tong is afkomstig van de tonsillaire tak van de arteria facialis en de arteria ascendens faryngealis.
Nervevoeding
Sensatie van het voorste tweederde deel van de tong wordt geleverd door de nervus facialis (chorda tympani, CN VII). Het algemene gevoel van het voorste tweederde deel van de tong wordt geleverd door de n. lingualis, een tak van CN V3. De n. glossopharyngeus (CN IX) levert het algemene gevoel voor het achterste derde deel van de tong. Alle intrinsieke en extrinsieke spieren van de tong worden gevoed door de n. hypoglossus (CN XII), behalve een van de extrinsieke spieren, de palatoglossus, die wordt geïnnerveerd door CN X van de plexus pharyngeus.
Voor meer informatie over de relevante anatomie, zie Anatomie van de tong.
Physiologie van het slikken
Het slikken begint met het vasthouden van de voedselbolus in de mondholte. De vrij beweeglijke tong kan dan contact maken met het voorste gehemelte, de bolus vormen en de achterwaartse beweging van de tongbasis naar de faryngeale wand initiëren, waardoor de voedselbolus naar de achterkant van de keel wordt gestuwd. Door de verhoging van het tongbeen en het strottenhoofd kan de bovenste slokdarmsfincter worden geopend en wordt de bolus gepasseerd.
Pathologie
Squameus celcarcinoom (SCC)
Meer dan 95% van de tongkankers zijn squameuze celcarcinomen (SCC). De behandeling van andere, minder vaak voorkomende maligniteiten van de tong (adenocarcinoom, adenoïdcysteus carcinoom) en sarcomen (alveolair wekedelensarcoom) valt buiten het bestek van dit hoofdstuk. De principes die zijn vastgesteld voor gedeeltelijke en totale glossectomie voor SCC kunnen in het algemeen worden toegepast op andere maligniteiten.
SCC van de tong presenteert zich in het algemeen in het vijfde en zesde decennium van het leven en komt vaker voor bij mannen. Tabaksrook en ethanolmisbruik zijn sterk geassocieerd met de ontwikkeling van SCC van de tong, en patiënten die zowel tabak als ethanol misbruiken, hebben een 6- tot 15-voudig verhoogd risico op het ontwikkelen van kanker.
Lymfekliermetastase
De lymfatische uitzaaiing van SCC van de tong verloopt over het algemeen op een ordelijke manier, waarbij eerst de bovenste (niveau I-II), dan de middelste (niveau II-III) en ten slotte de onderste cervicale lymfeklieren (niveau IV) worden aangetast. De lymfedrainage voor de tong omvat de interne jugulaire, subdigastrische, omohyoide, submandibulaire en submentale nodale bekkens (niveaus I-III).
De anterior pathway draineert de tip van de mondtong en draineert voornamelijk naar niveau III. De laterale groep draineert het laterale een derde deel van het dorsum van de tong vanaf de tip tot aan de circumvallate papillen tot aan de submandibulaire, en interne jugulaire knobbelbekkens en soms het submentale knobbelbekken (niveaus I-III). Het centrale traject draineert het centrale tweederde deel van de tong. Deze vaten draineren naar het submentale gebied (niveau I) of het knobbelbekken van de bovenste halsketen via de sublinguale knopen (niveau III). Primaire laesies van de tong die de middellijn naderen, draineren vaak naar bilaterale nodale bekkens, aangezien er in deze regio een aanzienlijke lymfatische cross-over bestaat.
Evaluatie van de patiënt
Patiënten die zich melden voor de evaluatie van tongkanker moeten een gedetailleerde anamnese en een grondig lichamelijk onderzoek ondergaan. De arts moet de aanwezigheid en duur van symptomen zoals pijn, bloedingen, otalgie, odynofagie, dysfagie en dysarthrie vaststellen. In de anamnese moeten risicofactoren zoals het gebruik van tabak en alcohol, recente voedingsgewoonten, gewichtsverlies, medische co-morbiditeiten en familieanamnese van ziekte worden gedocumenteerd.
Lichamelijk onderzoek wordt uitgevoerd om de toestand van de patiënt vóór de behandeling te evalueren, met inbegrip van de omvang van de primaire tumor, aanwezigheid en locatie van cervicale lymfekliermetastasen, alsook screening op synchrone primaire maligniteiten. Fiberoptische laryngoscopie moet in de spreekkamer worden uitgevoerd voor onderzoek van de luchtwegen, die bij gevorderde ziekte vaak gecompromitteerd zijn, en beoordeling van larynxbetrokkenheid.
Biopsie van tonglaesies kan gewoonlijk in de klinische setting worden uitgevoerd met plaatselijke verdoving of kan onder algehele anesthesie worden uitgevoerd tijdens een formele panendoscopie. Palpabele halsmassa’s of grote metastatische cervicale lymfeklieren zijn gewoonlijk geschikt voor een fijne-naaldsaspiratiebiopsie. Echogeleide fijne naaldaspiratie wordt vaak gebruikt voor het stellen van een diagnose wanneer verdenking van cervicale ziekte moeilijk te lokaliseren is en heeft naar verluidt een superieure sensitiviteit en specificiteit in vergelijking met traditionele fijne naaldaspiratie. Open chirurgische biopsie van vermoedelijk gemetastaseerde cervicale ziekte is in het algemeen gecontra-indiceerd.
Diagnostische beeldvorming
Computatietomografie
Computatietomografie (CT) met intraveneus contrast is het meest gebruikte radiografische onderzoek voor tongkanker. Contrast CT maakt een 3-dimensionale evaluatie van de primaire tumor mogelijk en geeft onschatbare informatie over gerelateerde anatomische structuren en de mate van lokale invasie. In het algemeen moeten patiënten bij wie SCC van de tong in een vergevorderd stadium is gediagnosticeerd, ook een CT van de borstkas ondergaan om te beoordelen of er sprake is van longmetastase.
CT blijft de beeldvormingsmodaliteit bij uitstek bij de beoordeling van de klinisch N0, zwaarlijvige of eerder bestraalde hals op cervicale metastatische ziekte.
Magnetic resonance imaging
Magnetic resonance imaging (MRI) biedt een superieure resolutie van de weke delen in vergelijking met CT. De grotere diagnostische nauwkeurigheid bij uitbreiding van de primaire laesie in de weke delen en de verbeterde nauwkeurigheid bij de stadiëring van cervicale lymfeklieren hebben sommige auteurs ertoe gebracht routinematige MRI-scans voor maligniteiten in hoofd en nek aan te bevelen. MRI is een uitstekende beeldvormingsmodaliteit, met een nauwkeurigheid die superieur is aan die van conventionele CT-scan wanneer de mate van invasie van de primaire tumor moet worden geëvalueerd. Grote laesies in de tong en de mondbodem, die onderhevig zijn aan artefacten in het gebit en het bot, zijn bijzonder geschikt voor MRI. MRI is vooral nuttig in gevallen die perineurale invasie vertonen en kan de nauwkeurigheid met betrekking tot de uitbreiding van de ziekte in deze laesies verbeteren. Ondanks deze grotere nauwkeurigheid biedt MRI, net als CT, onvoldoende nauwkeurigheid om micrometastatische ziekte te detecteren.
Positronemissietomografie
Positronemissietomografie (PET) is een functionele beeldvormingstechniek waarbij gebruik wordt gemaakt van een radioactief gelabelde tracer, 18-fluoro-2-deoxyglucose (18-FDG), om metabolisch actieve cellen te detecteren, zoals het geval is bij kanker. PET heeft een grotere nauwkeurigheid (echte positieven) voor de opsporing van maligniteiten in hoofd en nek, tumortoezicht na de therapie en evaluatie van cervicale/verre metastatische ziekte.
Bij een bekende primaire laesie in een gevorderd stadium biedt PET weinig voordeel boven CT of MRI. PET biedt een inferieure resolutie voor de beoordeling van de uitgebreidheid van de primaire laesie en moet worden gecombineerd met CT om de diagnostische nauwkeurigheid te verbeteren. Momenteel komt de aantoonbaarheidsgrens overeen met een resolutie van ongeveer 5 mm. Hoewel PET veelbelovend is voor de beoordeling van de N0-hals in een vroeg ziektestadium, is de status van de hals bij patiënten met tongkanker in een gevorderd stadium alleen van prognostisch belang.
Panendoscopie
Panendoscopie (directe laryngoscopie, oesofagoscopie, bronchoscopie) is vaak nuttig bij de beoordeling van tongkanker. De omvang van de primaire tumor wordt beoordeeld, met name de relatie van de tumor tot de middellijn, de tongbasis en de onderkaak. Bij de panendoscopie worden biopsieën genomen als de histologische diagnose nog niet is gesteld. Panendoscopie wordt ook gebruikt om synchrone maligniteiten uit te sluiten.
Stagering van SCC in de tong
Alle patiënten die worden geëvalueerd voor een maligniteit in hoofd en nek moeten worden geënsceneerd volgens het TNM-stadiëringssysteem voor mondholteletsels van het American Joint Committee on Cancer (AJCC), zoals hieronder afgebeeld.
AJCC TNM-classificatie: SCCA in de mondholte
Primaire tumor (T)
-
TX – Primaire tumor kan niet worden beoordeeld
-
T0 – Geen aanwijzingen voor primaire tumor
-
T0 – Geen aanwijzingen voor primaire tumor. Geen bewijs van primaire tumor
-
Tis – Carcinoma in situ
-
T1 – Tumor 2 cm of minder in grootste afmeting
-
T2 – Tumor meer dan 2 cm maar niet meer dan 4 cm in grootste afmeting
-
T3 – Tumor meer dan 4 cm in grootste afmeting
-
T4 (lip) – Tumor dringt door corticaal bot binnen, inferieure alveolaire zenuw, bodem van de mond, of huid van het gezicht, d.w.z. kin of neus
-
T4a (mondholte) – Tumor dringt binnen door corticaal bot, in diepe (extrinsieke) spier van tong (genioglossus, hyoglossus, palatoglossus, en styloglossus) maxillaire sinus, of huid van gezicht
-
T4b – Tumor omvat kauwspierruimte, pterygoïdplaten, of schedelbasis en/of omsluit interne halsslagader
Regionale lymfeklieren (N)
-
NX – Regionale lymfeklieren (N)
-
NX Regionale lymfeklieren kunnen niet worden beoordeeld
-
N0 – Geen regionale lymfekliermetastase
-
N1 – Metastase in een enkele ipsilaterale lymfeklier, 3 cm of minder in grootste afmeting
-
N2 – Metastase in een enkele ipsilaterale lymfeklier, meer dan 3 cm maar niet meer dan 6 cm in grootste afmeting; of in bilaterale of contralaterale lymfeklieren, geen groter dan 6 cm in grootste afmeting
-
N2a – Uitzaaiing in een enkele ipsilaterale lymfeklier, meer dan 3 cm maar niet groter dan 6 cm in grootste afmeting
-
N2b – Uitzaaiing in meerdere ipsilaterale lymfeklieren, geen groter dan 6 cm in grootste afmeting
-
N2c – Uitzaaiing in bilaterale of contralaterale lymfeklieren, geen van beide meer dan 6 cm in grootste afmeting
-
N3 – Uitzaaiing in een lymfeklier van meer dan 6 cm in grootste afmeting
Verre metastase (M)
-
MX – Uitzaaiing in een lymfeklier van meer dan 6 cm in grootste afmeting
Verre metastase (M) Metastase op afstand kan niet worden beoordeeld
-
-
M0 – Geen metastase op afstand
-
M1 – Metastase op afstand
AJCC Staging System: Oral Cavity SCCA
Stage Grouping
Factoren die van invloed zijn op de prognose
Tumordikte
In het algemeen is een grotere tumorgrootte en -dikte significant voorspellend voor een verminderde overleving en verhoogt het de kans op locoregionaal recidief. Het meten van de tumordikte en het invasiepatroon bij patiënten met vroege orale kanker kan de identificatie mogelijk maken van die patiënten met een agressievere ziekte. Patiënten met een tumordiameter groter dan 1,5 cm of een tumordikte van meer dan 5 mm kunnen dan in aanmerking komen voor agressievere adjuvante therapie en electieve halsdissectie, ongeacht het stadium, vanwege het verhoogde risico op halslymfekliermetastase.
MRI is voldoende nauwkeurig om de tumordikte van SCC in de mondholte te bepalen, hoewel histologische evaluatie de standaard blijft. Hoewel tumordikte een betrouwbare voorspeller is van regionale nodale metastasering en verminderde overleving, moeten specifieke behandelingsstrategieën op basis van tumordikte nog worden geëvalueerd vanwege de grote verscheidenheid aan factoren die verband houden met de prognose bij patiënten met mondholte-SCCC. In het geval van gevorderde stadia van mondholte-SCCC (stadia III, IV), is tumordikte over het algemeen geen overweging bij de planning van de behandeling, aangezien de diepte meestal groter is dan 5 mm en patiënten over het algemeen agressieve chirurgie krijgen met neoadjuvante en/of adjuvante chemoradiotherapie.
Perineurale invasie
Perineurale invasie is in verband gebracht met een verhoogd risico op lokaal recidief en cervicale metastasering en wordt algemeen beschouwd als een onafhankelijke voorspeller van overleving voor patiënten met SCC in de mondholte. De aanwezigheid van zelfs kleine perifere zenuwbetrokkenheid is in verband gebracht met verminderde overleving. Indien dit pathologisch wordt bevestigd, moet sterk worden overwogen om een volledige postoperatieve radiotherapiekuur te ondergaan om de primaire tumor te behandelen, aangezien de resultaten in verband met locoregionaal recidief slecht zijn.
Positieve chirurgische marges
Microscopische resttumor als gevolg van positieve chirurgische marges verhoogt statistisch gezien het lokale recidief en de mortaliteit bij de behandeling van SCC van het hoofd en de nek. Patiënten die worden behandeld met chirurgie als de primaire modaliteit vertonen significant verbeterde lokale controlepercentages als een negatieve chirurgische marge wordt verkregen. Chirurgen die resecties uitvoeren voor gevorderde primaire SCC in de mondholte moeten streven naar een marge van minimaal 1 cm, met een voorkeur voor marges van 2-3 cm, om de waarschijnlijkheid van positieve marges tot een minimum te beperken. Positieve chirurgische marges, hetzij op de primaire locatie of in de hals na halsdissectie, vereisen het gebruik van postoperatieve radiotherapie om de resultaten te verbeteren. Twee-jaars ziektevrije overleving is verbeterd van 33,6% tot 75,6% bij patiënten met positieve chirurgische marges die postoperatieve radiotherapie kregen (≥62,5 Gy).
Cervicale metastase
De aanwezigheid van cervicale lymfekliermetastase is herhaaldelijk aangehaald als de belangrijkste factor die een verminderde overleving en locoregionaal recidief in tong SCC voorspelt. Bovendien hebben cervicale lymfekliermetastasen op verder gelegen niveaus van de hals (niveaus III/IV), of in de contralaterale hals, ook de neiging om significant lagere overlevingspercentages te hebben. De totale 5-jaars overleving bij vergelijking van patiënten zonder bewijs van cervicale lymfekliermetastase met die met positieve nodale ziekte is gerapporteerd als respectievelijk 42,8% en 17,5%. Patiënten met SCC in de mondholte in een gevorderd stadium hebben over het algemeen per definitie lymfekliermetastase. De aanwezigheid van cervicale lymfekliermetastasen moet worden beschouwd als een onheilspellend teken en moet leiden tot een vroege, agressieve behandeling om de resultaten te optimaliseren.
Extracapsulaire uitbreiding
Cervicale lymfekliermetastasen die extracapsulaire uitbreiding vertonen, hebben een statistisch verlaagde algehele overleving. De aanwezigheid van extracapsulaire uitbreiding van de lymfeklieren is ook van belang voor het cervicaal recidief na therapie. SCC in het vergevorderde stadium van de tong kan zich presenteren met uitgebreide cervicale nodale ziekte die de waarschijnlijkheid van extracapsulaire uitbreiding verhoogt. Patiënten met meerdere lymfeklieren die extracapsulaire uitbreiding vertonen, hebben in het algemeen een uiterst slechte prognose.
Beslissingsfactoren bij de planning van de behandeling
Tumordikte
In het algemeen is een grotere tumorgrootte en -dikte significant voorspellend voor een verminderde overleving en verhoogt het de kans op locoregionaal recidief. Het meten van de tumordikte en het invasiepatroon bij patiënten met vroege orale kanker kan de identificatie mogelijk maken van die patiënten met een agressievere ziekte. Patiënten met een tumordiameter groter dan 1,5 cm of een tumordikte van meer dan 5 mm kunnen dan in aanmerking komen voor agressievere adjuvante therapie en electieve halsdissectie, ongeacht het stadium, vanwege het verhoogde risico op halslymfekliermetastase.
MRI is voldoende nauwkeurig om de tumordikte van SCC in de mondholte te bepalen, hoewel histologische evaluatie de standaard blijft. Hoewel tumordikte regionale nodale metastasering en verminderde overleving betrouwbaar voorspelt, moeten specifieke behandelingsstrategieën op basis van tumordikte nog worden geëvalueerd vanwege het brede scala aan factoren die verband houden met de prognose bij patiënten met mondholte SCC. In het geval van gevorderde stadia van mondholte SCC (stadia III, IV) is tumordikte meestal geen overweging bij de planning van de behandeling, aangezien de diepte meestal groter is dan 5 mm en patiënten over het algemeen agressieve chirurgie krijgen met neoadjuvante en/of adjuvante chemoradiotherapie.
Perineurale invasie
Perineurale invasie is in verband gebracht met een verhoogd risico op lokaal recidief en cervicale metastasering en wordt algemeen beschouwd als een onafhankelijke voorspeller van overleving voor patiënten met SCC in de mondholte. De aanwezigheid van zelfs kleine perifere zenuwbetrokkenheid is in verband gebracht met verminderde overleving. Indien dit pathologisch wordt bevestigd, moet sterk worden overwogen om een volledige postoperatieve radiotherapiekuur te ondergaan om de primaire tumor te behandelen, aangezien de resultaten in verband met locoregionaal recidief slecht zijn.
Positieve chirurgische marges
Microscopische resttumor als gevolg van positieve chirurgische marges verhoogt statistisch gezien het lokale recidief en de mortaliteit bij de behandeling van SCC van het hoofd en de nek. Patiënten die worden behandeld met chirurgie als de primaire modaliteit vertonen significant verbeterde lokale controlepercentages als een negatieve chirurgische marge wordt verkregen. Chirurgen die resecties uitvoeren voor gevorderde primaire SCC in de mondholte moeten streven naar een marge van minimaal 1 cm, met een voorkeur voor marges van 2-3 cm, om de waarschijnlijkheid van positieve marges tot een minimum te beperken. Positieve chirurgische marges, hetzij op de primaire locatie of in de hals na halsdissectie, vereisen het gebruik van postoperatieve radiotherapie om de resultaten te verbeteren. Twee-jaars ziektevrije overleving is verbeterd van 33,6% tot 75,6% bij patiënten met positieve chirurgische marges die postoperatieve radiotherapie kregen (≥62,5 Gy).
Cervicale metastase
De aanwezigheid van cervicale lymfekliermetastase is herhaaldelijk aangehaald als de belangrijkste factor die een verminderde overleving en locoregionaal recidief in tong SCC voorspelt. Bovendien hebben cervicale lymfekliermetastasen op verder gelegen niveaus van de hals (niveaus III/IV), of in de contralaterale hals, ook de neiging om significant lagere overlevingspercentages te hebben. De totale 5-jaars overleving bij vergelijking van patiënten zonder bewijs van cervicale lymfekliermetastase met die met positieve nodale ziekte is gerapporteerd als respectievelijk 42,8% en 17,5%. Patiënten met SCC in de mondholte in een gevorderd stadium hebben over het algemeen per definitie lymfekliermetastase. De aanwezigheid van cervicale lymfekliermetastase moet worden beschouwd als een onheilspellend teken en moet leiden tot een vroege, agressieve behandeling om de resultaten te optimaliseren.
Extracapsulaire uitbreiding
Cervicale lymfekliermetastase die extracapsulaire uitbreiding vertoont, heeft een statistisch verlaagde algehele overleving. De aanwezigheid van extracapsulaire uitbreiding van de lymfeklieren is ook van belang voor het cervicale recidief na therapie. SCC in het vergevorderde stadium van de tong kan zich presenteren met uitgebreide cervicale nodale ziekte, hetgeen de waarschijnlijkheid van extracapsulaire uitbreiding verhoogt. Patiënten met meerdere lymfeklieren die extracapsulaire uitbreiding vertonen, hebben in het algemeen een uiterst slechte prognose.