US Pharm. 2009;34(5):HS-8-HS-12.
L’hypertension est l’une des affections chroniques les plus courantes aux États-Unis, touchant 29% des personnes âgées de plus de 18 ans.1 L’hypertension est un facteur de risque établi de maladies cardiovasculaires, cérébrovasculaires et rénales.2 Les élévations sévères de la pression artérielle (PA) peuvent entraîner des lésions aiguës des organes terminaux, avec une morbidité ou une mortalité importantes3.
Les crises hypertensives sont rencontrées chez un large éventail de patients et se produisent avec des degrés de gravité variables.4 La reconnaissance rapide, l’évaluation et le traitement approprié de ces conditions sont cruciaux pour prévenir les dommages permanents aux organes terminaux.5 Cet article passe en revue la compréhension actuelle des crises hypertensives, l’évaluation du risque de dommages aux organes terminaux chez un patient, les stratégies de gestion pour la réduction de la PA et les agents thérapeutiques couramment utilisés.
Overview
Le Joint National Committee on Prevention, Detection, Evaluation, and Treatment of High Blood Pressure ne définit pas spécifiquement la crise hypertensive.2 On considère généralement qu’une crise survient lorsque la pression artérielle systolique (PAS) dépasse 180 mmHg ou que la pression artérielle diastolique (PAD) dépasse 120 mmHg2. Les crises hypertensives sont ensuite classées en deux catégories : urgence hypertensive (présence de lésions aiguës des organes cibles) et urgence hypertensive (absence de lésions aiguës des organes cibles).6 Il est important de faire la distinction entre l’urgence hypertensive et l’urgence hypertensive lors de la formulation d’un plan thérapeutique.
Malgré l’amélioration des connaissances et les progrès dans la prise en charge de l’hypertension chronique, on estime que 1 à 2 % des patients hypertendus auront une urgence hypertensive à un moment donné de leur vie.4 La majorité des patients qui présentent une urgence hypertensive ont déjà reçu un diagnostic d’hypertension et se sont vu prescrire des médicaments antihypertenseurs.7 Il est fréquent (plus de 50 % du temps) que les patients qui présentent une urgence hypertensive aient mal respecté leur régime antihypertenseur à un moment donné au cours de la semaine précédente.7,8 Les taux d’épisodes d’urgence hypertensive sont plus élevés chez les personnes âgées, les Afro-Américains et les individus de statut socio-économique inférieur, et les hommes sont deux fois plus souvent touchés que les femmes.8,9 Les patients présentant une hypertension sévère peuvent représenter jusqu’à 25 % de toutes les visites dans les services d’urgence urbains très fréquentés.4
Pathophysiologie
La plupart des patients présentent une élévation persistante de la PA – résultant d’une hypertension essentielle ou secondaire – pendant des années avant de manifester une crise hypertensive.7 La cause de l’élévation sévère et rapide de la PA n’est pas entièrement comprise, mais il est postulé qu’une augmentation abrupte de la résistance vasculaire systémique est précipitée par des vasoconstricteurs humoraux3. L’augmentation de la PA qui s’ensuit génère un stress mécanique et une lésion endothéliale, ce qui entraîne l’activation de la cascade de coagulation et des plaquettes ; il en résulte un dépôt de fibrine, et donc une nécrose fibrinoïde des artérioles.3 Ce processus induit une ischémie des organes terminaux et déclenche la libération de médiateurs vasoactifs supplémentaires qui génèrent un cycle de lésions continues.3,10 En outre, le système rénine-angiotensine est souvent activé, ce qui entraîne une vasoconstriction supplémentaire et la production de cytokines pro-inflammatoires.10 Tous ces mécanismes contribuent à la progression rapide de l’hypoperfusion, de l’ischémie et du dysfonctionnement des organes terminaux qui définissent une urgence hypertensive.
Évaluation et prise en charge
Les symptômes cliniques observés chez un patient souffrant d’une urgence hypertensive sont directement liés au dysfonctionnement particulier des organes terminaux qui s’est produit (TABLEAU 1).4-6 Les patients se présentent souvent pour une évaluation d’une nouvelle plainte liée à leur PA élevée.7 Les manifestations du dysfonctionnement des organes terminaux varient d’un patient à l’autre. Un triage rapide des patients et une évaluation par le médecin doivent être effectués afin d’identifier les dommages potentiels des organes terminaux. Il faut procéder à un examen physique comprenant l’évaluation des pouls dans toutes les extrémités, l’auscultation des poumons pour détecter un éventuel œdème pulmonaire, l’écoute des galops ou des souffles cardiaques et des tests neurologiques et fundoscopiques approfondis.5 Les pharmaciens peuvent aider à établir un compte rendu médical axé sur l’historique de l’hypertension. Il est souhaitable d’évaluer l’adhésion du patient au régime actuel de médicaments antihypertenseurs et de savoir combien de temps s’est écoulé depuis la dernière prise. Un dépistage complet de l’historique des médicaments, y compris l’utilisation des médicaments en vente libre, est impératif pour identifier les causes secondaires possibles de l’élévation de la PA.

La prise en charge de l’urgence hypertensive diffère de celle de l’urgence hypertensive car il n’y a pas d’atteinte aiguë des organes terminaux. Chez ces patients, l’élévation de la PA peut représenter une reconnaissance aiguë d’une hypertension chronique. L’utilisation de médicaments par voie orale pour abaisser progressivement la pression artérielle sur une période de 24 à 48 heures (h) est la meilleure approche de la prise en charge.11 Une réduction rapide de la pression artérielle peut être associée à une morbidité significative dans l’urgence hypertensive causée par des changements soudains de la pression de perfusion et une réponse autorégulatrice émoussée dans le cas d’une hypertension de longue date.6
Dans une urgence hypertensive, les dommages aux organes terminaux sont déjà présents. L’autorégulation est altérée chez ces patients ; par conséquent, une correction rapide et excessive de la pression artérielle peut réduire davantage la perfusion et propager d’autres lésions.6 L’urgence hypertensive est mieux gérée par la perfusion continue d’un agent antihypertenseur à action brève et titrable.5 Le patient doit être pris en charge dans une unité de soins intensifs avec une surveillance étroite, et il faut envisager d’utiliser une ligne artérielle pour obtenir des lectures précises de la pression artérielle. L’objectif n’est pas d’abaisser rapidement la pression artérielle à moins de 140/90 mmHg ; l’objectif initial est plutôt une réduction contrôlée de la pression artérielle moyenne (PAM = /3) allant jusqu’à 25 % en quelques minutes à quelques heures. Si le patient est stable, une réduction supplémentaire à 160/110 mmHg peut être tentée au cours des 2 à 6 heures suivantes. Si le patient reste stable avec ces réductions, la normalisation de la PA aux objectifs cibles peut être tentée lentement avec des agents oraux au cours des 24 à 48 heures suivantes.2
Pharmacothérapie
Un certain nombre de médicaments sont disponibles pour la gestion de la crise hypertensive.12 L’agent de choix dans une situation donnée dépendra du scénario clinique. Les agents oraux tels que la clonidine et le captopril sont utiles dans la prise en charge de l’urgence hypertensive ; les agents parentéraux titrables sont préférables dans le traitement de l’urgence hypertensive.6,11 La nifédipine à libération immédiate est potentiellement dangereuse chez les patients souffrant de crises hypertensives et n’est pas recommandée.13 En raison de la pharmacodynamique imprévisible, les voies sublinguale et intramusculaire doivent être évitées pour tous les médicaments utilisés dans la prise en charge des crises hypertensives. Voici un résumé des agents antihypertenseurs IV recommandés (voir également le TABLEAU 2).
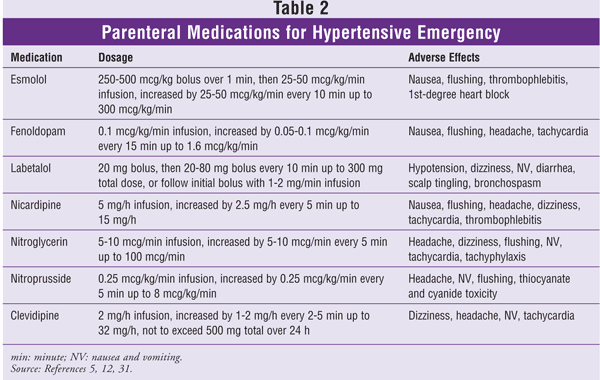
Esmolol : Il s’agit d’un bloqueur des récepteurs bêta1-adrénergiques cardiosélectif à action rapide, administré par voie parentérale. Son début d’action se situe dans les 60 secondes (s) et sa durée d’action est de 10 à 20 minutes (min).14 Le métabolisme de l’esmolol se fait par hydrolyse rapide des liaisons ester par les estérases des globules rouges (GR) ; il ne dépend pas de la fonction rénale ou hépatique.14 L’esmolol est administré à une dose de charge de 250 à 500 mcg/kg en 1 minute, suivie d’une perfusion commençant à 25 à 50 mcg/kg/min et titrée de 25 à 50 mcg/kg/min jusqu’à 300 mcg/kg/min selon les besoins. L’esmolol est particulièrement utile dans l’hypertension postopératoire sévère en raison de son effet rapide et de sa titrabilité.15 Comme les autres bêta-bloquants, l’esmolol est contre-indiqué chez les patients asthmatiques, présentant une bradycardie sévère, un bloc cardiaque pire que le premier degré et une insuffisance cardiaque non contrôlée.
Fenoldopam : Le fenoldopam est un agoniste des récepteurs dopaminergiques-1 périphériques à action rapide, administré par voie parentérale. L’activation des récepteurs de la dopamine-1 provoque une vasodilatation des artères coronaires, rénales, mésentériques et périphériques.16 Le fenoldopam commence à agir dans les 5 minutes, avec un effet maximal atteint au bout de 15 minutes ; sa durée d’action est de 30 minutes.17 La dose initiale recommandée est de 0,1 mcg/kg/min, et elle peut être augmentée de 0,05 à 0,1 mcg/kg/min à intervalles de 15 minutes jusqu’à un maximum de 1,6 mcg/kg/min. Le fénoldopam améliore la clairance de la créatinine, les débits urinaires et l’excrétion du sodium chez les patients gravement hypertendus ayant une fonction rénale normale ou altérée, mais il n’a pas été documenté que ces résultats réduisent la morbidité et la mortalité.18,19 Les effets indésirables sont minimes et peuvent inclure une tachycardie, des bouffées vasomotrices, des vertiges ou des maux de tête.17 Le fénoldopam produisant une augmentation dose-dépendante de la pression intraoculaire, il doit être utilisé avec prudence chez les patients atteints de glaucome.
Labétalol : Ce médicament est un bloqueur combiné des récepteurs bêta-adrénergiques non sélectifs et des récepteurs alpha1-adrénergiques sélectifs. L’antagonisme bêta:alpha du labétalol IV est d’environ 7:1.20 L’antagonisme mixte des récepteurs adrénergiques se manifeste par une réduction de la résistance vasculaire périphérique sans provoquer de tachycardie réflexe et en provoquant potentiellement une bradycardie. Les effets antihypertenseurs du labétalol commencent à se manifester dans les 2 à 5 minutes suivant l’administration IV, atteignent un pic de 5 à 15 minutes et durent de 3 à 6 heures.20 La longue durée d’action du labétalol permet de l’administrer à une dose d’attaque de 20 mg, suivie de doses progressives répétées de 20 à 80 mg à intervalles de 10 minutes jusqu’à l’obtention de la PA désirée, jusqu’à une dose cumulative maximale de 300 mg. Alternativement, après le bolus initial, une perfusion de 1 à 2 mg/min titrée jusqu’à la PA désirée peut être efficace. En raison de ses puissants effets bêta-adrénergiques non sélectifs, le labétalol doit être évité chez les patients souffrant d’asthme, d’insuffisance cardiaque non contrôlée, de bradycardie sinusale ou de bloc cardiaque supérieur au premier degré.
Nicardipine : Ce médicament est un inhibiteur calcique de deuxième génération de type dihydropyridine à haute sélectivité vasculaire et à forte activité vasodilatatrice cérébrale et systémique. Le début d’action de la nicardipine IV est de 5 à 15 minutes, avec une durée d’action de 40 à 60 minutes.21 Le taux de perfusion initial est de 5 mg/h, augmentant de 2,5 mg/h toutes les 5 minutes jusqu’à un maximum de 15 mg/h. La nicardipine a peu d’effets indésirables graves. Dans les essais cliniques, les effets indésirables les plus fréquemment rapportés étaient la thrombophlébite, les céphalées, les bouffées vasomotrices, la tachycardie, les vertiges et les nausées.22,23
Nitroglycérine : La nitroglycérine est un puissant dilatateur veineux, mais elle n’affecte le tonus artériel qu’à fortes doses. Son début d’action est de 1 à 2 minutes et sa durée d’action est de 5 à 10 minutes.24 Le taux de perfusion initial est de 5 à 10 mcg/min, et il doit être titré pour obtenir un effet, jusqu’à une dose de 100 mcg/min. La nitroglycérine est limitée par ses effets indésirables : la tachyphylaxie, qui se développe avec un usage prolongé, et les maux de tête. En raison de ses effets favorables sur le flux coronaire collatéral, la nitroglycérine doit être envisagée pour les patients présentant une urgence hypertensive associée à une ischémie myocardique.25
Nitroprussiate : Le nitroprussiate de sodium est un puissant vasodilatateur artériel et veineux qui diminue à la fois la précharge et la postcharge. Cet agent a un début d’action de quelques secondes, une durée d’action de 1 à 2 minutes et une demi-vie plasmatique de 3 à 4 minutes.26 La dose initiale est de 0,25 mcg/kg/min, augmentée de 0,25 mcg/kg/min toutes les 5 minutes jusqu’à une dose maximale de 8 mcg/kg/min. Les patients peuvent développer une tachyphylaxie au nitroprussiate lors d’une utilisation prolongée ; cela nécessite des doses plus élevées que celles initialement établies pour un contrôle similaire de la PA.
Une préoccupation potentielle avec le nitroprussiate est qu’il contient 44% de cyanure en poids.27 Le cyanure est libéré de manière dose-dépendante lors de la dégradation du nitroprussiate. Le cyanure est métabolisé dans le foie en thiocyanate – une réaction qui nécessite la présence de quantités adéquates de thiosulfate – et le thiocyanate est excrété par les reins.28 Une personne en bonne santé peut éliminer de manière adéquate le cyanure produit par une perfusion de nitroprusside jusqu’à un taux de 2 mcg/kg/min. Des taux plus élevés, en particulier chez les patients nécessitant un traitement prolongé ou présentant un dysfonctionnement rénal ou hépatique concomitant, sont associés à un risque accru de toxicité du cyanure.27,28 Cette augmentation de la toxicité potentielle peut être compensée par l’ajout de thiosulfate de sodium.29,30
Les méthodes actuelles de surveillance des taux de cyanure ne sont pas sensibles. Le traitement doit être interrompu si le patient présente des signes de toxicité au cyanure, notamment une tachycardie, une acidose métabolique, une altération de la conscience, un coma, des convulsions et un arrêt cardiaque.27,28 La toxicité au thiocyanate, qui survient plus fréquemment que la toxicité au cyanure, est particulièrement préoccupante chez les patients souffrant d’insuffisance rénale qui reçoivent des perfusions prolongées. La toxicité du thiocyanate peut entraîner une faiblesse, une hyperréflexie, une confusion, une psychose, des acouphènes, des crises et un coma.26 La surveillance des taux de thiocyanate n’est pas recommandée à moins que le patient ne souffre d’insuffisance rénale et ne reçoive un traitement pendant plus de deux jours. Le nitroprussiate doit être interrompu si les taux de thiocyanate atteignent 12 mg/dL.26
Clévidipine : Cet agent est un inhibiteur calcique dihydropyridine de troisième génération avec un profil d’action ultrarapide. Vasodilatateur artériolaire sélectif, la clévidipine agit en inhibant sélectivement l’influx de calcium extracellulaire par le canal de type L, en relaxant le muscle lisse des petites artères et en réduisant la résistance vasculaire périphérique.31 Elle est rapidement métabolisée par les estérases des GR, avec une demi-vie initiale de 1 min, et elle n’est pas affectée par une altération de la fonction rénale ou hépatique.32 Plusieurs petits essais ont montré que la clévidipine était efficace pour le contrôle de l’hypertension postopératoire et pour les patients hypertendus sévères traités aux urgences.33-36 Aucune grande étude randomisée et contrôlée n’a examiné le rôle de la clévidipine dans les urgences hypertendues, mais ses propriétés pharmacocinétiques en ont fait un agent d’intérêt.
La clévidipine est disponible à une concentration de 0,5 mg/mL en émulsion injectable. Elle est contre-indiquée chez les patients présentant une allergie au soja ou aux œufs. La teneur en lipides étant de 2 kcal/mL, le médicament doit être utilisé avec précaution chez les patients présentant des troubles du métabolisme lipidique.31 La dose initiale est de 1 à 2 mg/h, titrée de 1 à 2 mg/h à intervalles de 90 s initialement, puis à intervalles de 5 min à mesure que la PA se rapproche de l’objectif ; la dose maximale ne doit pas dépasser 32 mg/h. Une attention particulière doit être accordée à la charge lipidique totale, et le volume total administré sur 24 heures ne doit pas dépasser 1 000 ml.
Rôle des pharmaciens
Les pharmaciens peuvent avoir un certain nombre d’effets positifs sur le traitement des patients souffrant de crises hypertensives. Tout d’abord, les pharmaciens devraient aider à identifier l’état de la maladie et à prendre l’historique des médicaments. Avec autant d’options thérapeutiques disponibles, les pharmaciens peuvent aider à décider quel agent sera le plus efficace et le plus approprié dans un scénario clinique spécifique. Les pharmaciens doivent fournir les doses initiales correctes, donner des recommandations de titration et conseiller sur les effets indésirables potentiels à surveiller. Étant donné qu’une réduction trop agressive de la pression artérielle peut entraîner des lésions supplémentaires des organes cibles, les pharmaciens doivent participer à l’élaboration des objectifs thérapeutiques et aider à surveiller les mesures intermédiaires de la pression artérielle. Enfin, une des principales causes de la crise hypertensive est la mauvaise observance des médicaments antihypertenseurs d’entretien. Les pharmaciens devraient s’assurer de manière proactive que les régimes d’entretien sont appropriés, simplifiés et gérables pour les patients à la sortie ou à l’approche de la sortie.
Conclusion
Les patients en crise hypertensive présentent des élévations sévères de la PA qui peuvent entraîner une morbidité importante et même la mortalité si l’hypertension n’est pas correctement prise en charge. L’approche thérapeutique appropriée dans un cas donné dépend de la présentation clinique du patient. Les patients présentant une urgence hypertensive n’ont pas de lésions des organes terminaux et peuvent être traités par des médicaments oraux qui ramènent progressivement la PA à l’objectif sur une période de plusieurs heures à plusieurs jours. Les urgences hypertensives, en revanche, nécessitent une surveillance intense dans une unité de soins intensifs et un traitement par voie intraveineuse dans le but d’arrêter la progression des lésions des organes cibles. Grâce à leur expertise dans la récupération des historiques de médication et leur connaissance des options pharmacothérapeutiques, les pharmaciens peuvent avoir une influence positive sur les soins des patients souffrant de crises hypertensives.
1. Ostchega Y, Yoon SS, Hughes J, Louis T. Hypertension Awareness, Treatment, and Control–Continued Disparities in Adults : United States, 2005-2006. NCHS Data Brief no. 3. Hyattsville, MD : National Center for Health Statistics ; 2008.
2. Chobanian AV, Bakris GL, Black HR, et al. The seventh report of the Joint National Committee on Prevention, Detection, Evaluation, and Treatment of High Blood Pressure : the JNC 7 report. JAMA. 2003;289:2560-2572.
3. Ault MJ, Ellrodt AG. Événements pathophysiologiques menant aux effets sur les organes terminaux de l’hypertension aiguë. Am J Emerg Med. 1985;3(suppl 6):10-15.
4. Zampaglione B, Pascale C, Marchisio M, et al. Hypertensive urgencies and emergencies. Prévalence et présentation clinique. Hypertension. 1996;27:144-147.
5. Marik PE, Varon J. Crises hypertensives : défis et gestion. Chest. 2007;131:1949-1962.
6. Vidt DG. Crises hypertensives : urgences et urgences. J Clin Hypertens (Greenwich). 2004;6:520-525.
7. Tisdale JE, Huang MB, Borzak S. Risk factors for hypertensive crisis : importance of out-patient blood pressure control. Fam Pract. 2004;21:420-424.
8. Bennett NM, Shea S. Hypertensive emergency : case criteria, sociodemographic profile, and previous care of 100 cases. Am J Public Health. 1988;78:636-640.
9. Lip GY, Beevers M, Potter JF, Beevers DG. Hypertension maligne chez les personnes âgées. QJM. 1995;88:641-647.
10. Wallach R, Karp RB, Reves JG, et al. Pathogenesis of paroxysmal hypertension developing during and after coronary bypass surgery : a study of hemodynamic and humoral factors. Am J Cardiol. 1980;46:559-565.
11. Gales MA. Antihypertenseurs oraux pour les urgences hypertensives. Ann Pharmacother. 1994;28:352-358.
12. Hirschl MM. Lignes directrices pour le traitement médicamenteux des crises hypertensives. Médicaments. 1995;50:991-1000.
13. Fami MJ, Ho NT, Mason CM. Another report of adverse reactions to immediate-release nifedipine. Pharmacothérapie. 1998;18:1133-1135.
14. Benfield P, Sorkin EM. Esmolol. Une revue préliminaire de ses propriétés pharmacodynamiques et pharmacocinétiques, et de son efficacité thérapeutique. Médicaments. 1987;33:392-412.
15. Gray RJ, Bateman TM, Czer LS, et al. Use of esmolol in hypertension after cardiac surgery. Am J Cardiol. 1985;56:49F-56F.
16. White WB, Radford MJ, Gonzalez FM, et al. Selective dopamine-1 agonist therapy in severe hypertension : effects of intravenous fenoldopam. J Am Coll Cardiol. 1988;11:1118-1123.
17. Munger MA, Rutherford WF, Anderson L, et al. Assessment of intravenous fenoldopam mesylate in the management of severe systemic hypertension. Crit Care Med. 1990;18:502-504.
18. Elliott WJ, Weber RR, Nelson KS, et al. Renal and hemodynamic effects of intravenous fenoldopam versus nitroprusside in severe hypertension. Circulation. 1990;81:970-977.
19. Shusterman NH, Elliott WJ, White WB. Le fenoldopam, mais pas le nitroprussiate, améliore la fonction rénale chez les patients gravement hypertendus dont la fonction rénale est altérée. Am J Med. 1993;95:161-168.
20. MacCarthy EP, Bloomfield SS. Labétalol : une revue de sa pharmacologie, de sa pharmacocinétique, de ses utilisations cliniques et de ses effets indésirables. Pharmacotherapy. 1983;3:193-219.
21. Singh BN, Josephson MA. Pharmacologie clinique, pharmacocinétique et effets hémodynamiques de la nicardipine. Am Heart J. 1990;119:427-434.
22. Wallin JD. Chlorhydrate de nicardipine intraveineux : traitement des patients atteints d’hypertension grave. Am Heart J. 1990;119:434-437.
23. Neutel JM, Smith DH, Wallin D, et al. A comparison of intravenous nicardipine and sodium nitroprusside in the immediate treatment of severe hypertension. Am J Hypertens. 1994;7:623-628.
24. Francis GS. Les vasodilatateurs dans l’unité de soins intensifs. Am Heart J. 1991;121:1875-1878.
25. Flaherty JT, Magee PA, Gardner TL, et al. Comparaison de la nitroglycérine intraveineuse et du nitroprussiate de sodium pour le traitement de l’hypertension aiguë se développant après un pontage aorto-coronarien. Circulation. 1982;65:1072-1077.
26. Friederich JA, Butterworth JF. Le nitroprussiate de sodium : vingt ans et plus. Anesth Analg. 1995;81:152-162.
27. Rindone JP, Sloane EP. Toxicité du cyanure par le nitroprussiate de sodium : risques et gestion. Ann Pharmacother. 1992;26:515-519.
28. Robin ED, McCauley R. Nitroprusside-related cyanide poisoning. Time (long past due) for urgent, effective interventions. Chest. 1992;102:1842-1845.
29. Hall VA, Guest JM. Intoxication au cyanure induite par le nitroprussiate de sodium et prévention par la prophylaxie au thiosulfate de sodium. Am J Crit Care. 1992;1:19-25.
30. Baskin SI, Horowitz AM, Nealley EW. L’action antidote du nitrite de sodium et du thiosulfate de sodium contre l’empoisonnement au cyanure. J Clin Pharmacol. 1992;32:368-375.
31. Informations relatives à la prescription de Cleviprex (butyrate de clévidipine) en émulsion injectable. Clayton, NC : Hospira, Inc ; août 2008.
32. Ericsson H, Bredberg U, Eriksson U, et al. Pharmacocinetics and arteriovenous differences in clevidipine concentration following a short- and a long-term intravenous infusion in healthy volunteers. Anesthesiology. 2000;92:993-1001.
33. Levy JH, Mancao MY, Gitter R, et al. Clevidipine effectively and rapidly controls blood pressure preoperatively in cardiac surgery patients : the results of the randomized, placebo-controlled efficacy study of clevidipine assessing its preoperative antihypertensive effect in cardiac surgery-1. Anesth Analg. 2007;105:918-925.
34. Singla N, Warltier DC, Gandhi SD, et al. Treatment of acute postoperative hypertension in cardiac surgery patients : an efficacy study of clevidipine assessing its postoperative antihypertensive effect in cardiac surgery-2 (ESCAPE-2), a randomized, double-blind, placebo-controlled trial. Anesth Analg. 2008;107:59-67.
35. Aronson S, Dyke CM, Stierer KA, et al. The ECLIPSE trials : comparative studies of clevidipine to nitroglycerin, sodium nitroprusside, and nicardipine for acute hypertension treatment in cardiac surgery patients. Anesth Analg. 2008;107:1110-1121.
36. Pollack CV, Varon J, Garrison NA, et al. La clévidipine, un inhibiteur calcique dihydropyridine intraveineux, est sûre et efficace pour le traitement des patients souffrant d’hypertension aiguë sévère. Ann Emerg Med. 2009;53:329-338.