Ursprüngliche Herausgeberin – Jennifer Withers, MSc Physiotherapie-Studentin an der Queens University. Die Seite wurde für das 884-Praktikumsprojekt erstellt.
Gemeinsame klinische Ausbilder des 884-Praktikums – Laura Ritchie PT und Malini Dhandapani PT
Definition
Überblick
Verstopfung kann allgemein als seltener Stuhlgang mit hartem oder trockenem Stuhl beschrieben werden. Sie lässt sich in zwei Untertypen einteilen: organische und funktionelle Verstopfung. Organische Verstopfung tritt in 5 % der pädiatrischen Fälle auf und ist das Ergebnis struktureller, neurologischer, toxischer/metabolischer oder intestinaler Störungen. Dieser Überblick konzentriert sich auf die funktionelle Verstopfung (FC), die häufiger vorkommt und andere als organische Ursachen hat.
ROME-IV-Diagnosekriterien für FC:
Müssen 2 oder mehr der folgenden Symptome aufweisen, die mindestens einmal pro Woche über einen Zeitraum von mindestens einem Monat auftreten, wobei die Kriterien für eine Diagnose des Reizdarmsyndroms (IBS) nicht ausreichen:
- 2 oder weniger Stuhlgänge auf der Toilette pro Woche bei einem Kind im Entwicklungsalter von mindestens 4 Jahren
- Mindestens 1 Episode von Stuhlinkontinenz pro Woche
- Anamnese von retentivem Stuhlgang oder exzessiver willentlicher Stuhlretention
- Anamnese von schmerzhaftem oder hartem Stuhlgang
- Vorhandensein einer großen fäkalen Masse im Rektum
- Anamnese von Stühlen mit großem Durchmesser, die die Toilette verstopfen können
Nach angemessener Untersuchung, können die Symptome nicht vollständig durch eine andere medizinische Erkrankung erklärt werden.
NB: Die im Mai 2016 veröffentlichten ROME-IV-Überarbeitungen heben hervor, dass funktionelle Darmstörungen (funktionelle Diarrhoe, funktionelle Obstipation, IBS mit vorherrschender Diarrhoe, IBS mit vorherrschender Obstipation und IBS mit gemischten Darmgewohnheiten) zwar ihre eigenen diagnostischen Kriterien haben, aber eher auf einem Kontinuum als als unabhängige Entitäten betrachtet werden und ähnliche Behandlungsstrategien haben können.
FC-Definition ist nicht zu verwechseln mit:
Intrahierbare Obstipation: Verstopfung, die seit mindestens 3 Monaten nicht auf eine Behandlung anspricht. Bei Kindern mit schwerer hartnäckiger Verstopfung, die nicht auf eine pharmakologische Behandlung anspricht, wird eine Überweisung an einen spezialisierten pädiatrischen Gastroenterologen empfohlen. Ein chirurgischer Eingriff kann als letzter Ausweg angezeigt sein.
Stuhlverstopfung: Dabei handelt es sich um eine harte Masse im Unterbauch, die bei einer körperlichen Untersuchung festgestellt wird, oder um ein erweitertes Rektum, das bei einer rektalen Untersuchung mit einer großen Menge Stuhl gefüllt ist, oder um übermäßigen Stuhl im distalen Dickdarm, der bei einer Röntgenuntersuchung des Abdomens sichtbar wird. Langfristige Verstopfung kann sich zu einer fäkalen Impaktion entwickeln. Fäkale Impaktion kann Schmerzen und Erbrechen verursachen und kann eine Notfallbehandlung oder einen Krankenhausaufenthalt erfordern.
Prävalenz
Die Prävalenz der pädiatrischen FC reicht von 0,7-29,6 %. Die große Spannweite ist möglicherweise auf die Verwendung unterschiedlicher FC-Kriterien und kulturelle Einflüsse zurückzuführen. Die Häufigkeit der Verstopfung erreicht ihren Höhepunkt zum Zeitpunkt des Toilettentrainings, das mittlere Alter des Auftretens liegt bei etwa 2,3 Jahren, wobei es keine Unterschiede zwischen den Geschlechtern gibt. Die Obstipation ist gleichmäßig auf die verschiedenen sozioökonomischen Schichten verteilt, wobei kein Zusammenhang mit der Familiengröße, der Stellung des Kindes in der Familie oder dem Alter der Eltern besteht. Jungen mit Verstopfung haben im Vergleich zu Mädchen eine höhere Rate an Stuhlinkontinenz.
Auswirkungen
Kinder mit Verstopfung verursachen höhere Kosten im Gesundheitswesen, vor allem durch ambulante Behandlungen und, in geringerem Maße, durch Krankenhausaufenthalte und Besuche in der Notaufnahme. Verstopfungssymptome können zu einer Verringerung der gesundheitsbezogenen Lebensqualität, schlechten schulischen Leistungen und schwierigen sozialen Interaktionen führen, und das in einer entscheidenden Phase, in der Kinder die Grundlagen für das Lernen und die Entwicklung sozialer Fähigkeiten schaffen. Trotz der derzeit verfügbaren Behandlungsmöglichkeiten ist die Qualität der Versorgung bei FC durch fehlende Leitlinien für das Management, unzureichend definierte Krankheitsmerkmale und unzureichende Daten zu medikamentösen und alternativen Therapien eingeschränkt.
Pathologischer Prozess
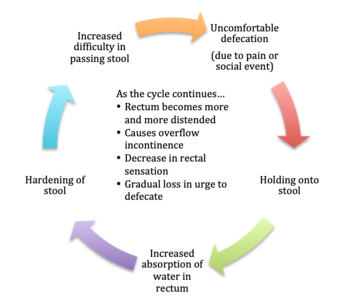
Abbildung 1: Zyklus der Verstopfung
Funktionelle Verstopfung bei Kindern ist meist auf eine schmerzhafte Defäkation in der Vergangenheit oder auf soziale Gründe zurückzuführen. Infolgedessen hält das Kind den Stuhl fest, was zu einer verstärkten Wasseraufnahme durch die Enddarmschleimhaut und einer Verhärtung des Stuhls führt, so dass es zunehmend schwieriger wird, den Körper zu verlassen. Dies führt zu einem Teufelskreis der Retention, bei dem das Rektum zunehmend aufgebläht wird, was zu Überlaufinkontinenz, Verlust des rektalen Gefühls und schließlich zum Verlust des normalen Stuhldrangs führt (siehe Abbildung 1).
Kinder neigen in 3 Phasen zur Entwicklung einer funktionellen Verstopfung:
1. Nach der Einführung von Getreide und fester Nahrung
2. beim Toilettentraining
3. bei der Einschulung
Jeder dieser Meilensteine kann den Stuhlgang zu einer unangenehmen Erfahrung machen.
Bei älteren Kindern kann eine ballaststoffarme und milchreiche Ernährung zu hartem Stuhl führen, der unangenehm zu passieren ist und Analfissuren verursachen kann. Analfissuren verursachen Schmerzen beim Stuhlgang und führen zu einem ähnlichen Teufelskreis aus verzögertem Stuhlgang, der wiederum zu härterem Stuhl führt, der noch schmerzhafter zu passieren ist.
Risikofaktoren
- Schmerzhafter Stuhlgang in der Vorgeschichte
- Chronische Verstopfung im Säuglingsalter
- Frühgeburtlichkeit
- Ungünstige psychologische Entwicklung
- Verminderter Muskeltonus
- Männliches Geschlecht (besonders im frühen Säuglings- undSchulalter)
- Kuhmilchunverträglichkeit
- Unzureichende Ernährung (ballaststoffarme Ernährung, fett- und zuckerreiche Ernährung, süße Getränke)
- Geringes Maß an körperlicher Aktivität
- Positive Familienanamnese von FC
- Sexueller Missbrauch
- Psychoemotionaler Hintergrund, der häufig mit Stress, dem Wunsch nach Kontrolle, Ängsten und Phobien im Zusammenhang mit Veränderungen der normalen Routine verbunden sein kann (Beispiele sind: Toilettentraining, Beginn/Änderung des Kindergartens, Veränderungen in der Familie, etc.)
- Es kann auch vorkommen, dass Kinder den Drang zum Stuhlgang ignorieren, weil ihre Aufmerksamkeit auf andere, interessantere Aktivitäten gerichtet ist.
Klinische Präsentation
- Sie können ungewöhnliche Positionen einnehmen, z. B. wölben Kleinkinder ihren Rücken, stehen auf den Zehenspitzen und zappeln oder zappeln, oder sie hocken sich hin
- Blähungen und Schmerzen im Bauchraum
- Übermäßiges Völlegefühl nach dem Essen
- Appetitlosigkeit
- Enkopresis (Stuhlverschmutzung bei Kindern, die noch nicht zur Toilette gehen können)
- Blut und Schleim im Stuhl
- Übelkeit
- Erbrechen
- Abnorm langsame Gewichtszunahme
- Darmfunktionsstörungen sind auch stark mit Entleerungsstörungen verbunden
Diagnostische Verfahren
Anamnese: Ist der erste Schritt bei der Diagnosestellung. Das Gespräch mit den Eltern sollte Faktoren wie Alter des Beginns, Passage des ersten Mekoniums, Häufigkeit und Konsistenz des Stuhls, Bauchschmerzen, Stuhlinkontinenz, Zurückhaltungsverhalten, Ernährungsanamnese, Erbrechen, Gewichtsverlust, belastende Lebensereignisse, neurologische Entwicklungsverzögerung und die Frage nach einer positiven Familienanamnese für gastrointestinale Erkrankungen umfassen.
Physische Untersuchung: Sollte Wachstumsparameter, Bauchuntersuchung (Suche nach Blähungen, Druckempfindlichkeit und tastbaren fäkalen Massen), Inspektion der perianalen Region (Untersuchung auf abnormal platzierten äußeren Schließmuskel, mögliche Analfisteln/-risse, Entzündungen und Anzeichen, die auf sexuellen Missbrauch hindeuten) und eine Untersuchung der lumbosakralen Region umfassen.
Rektale digitale Untersuchung: Es gibt widersprüchliche Aussagen darüber, ob dies für die Diagnose von FC immer notwendig ist. Laut der Nordamerikanischen Gesellschaft für pädiatrische Gastroenterologie, Hepatologie und Ernährung ist eine rektale Untersuchung erforderlich, wenn nur eines der ROME-IV-Kriterien vorliegt und die Diagnose von FC unsicher ist. Der Arzt, der die Untersuchung durchführt, sollte berücksichtigen, dass funktionelle Verstopfung häufig mit einer starken Angst vor rektalen Untersuchungen einhergeht.
Abdominale Bildgebung: Aufgrund der geringen Korrelation zwischen klinischem und radiologischem Erscheinungsbild ist die abdominale Ultraschalluntersuchung eine zuverlässigere Alternative.
Anorektale Manometrie: Eine anorektale Manometrie kann ein nützliches Screening-Instrument bei älteren Kindern mit unbehandelbarer Verstopfung und Verdacht auf Morbus Hirschsprung sein. Der Test kann helfen, den Analdruck, das rektale Empfinden und das mögliche Fehlen der für den Stuhlgang erforderlichen Reflexe zu bestimmen.
Laboruntersuchungen: Bei chronischer Verstopfung kann ein Allergietest erforderlich sein. Obwohl der physiologische Prozess unklar bleibt, wird empfohlen, dass eine allergische Entzündung des inneren Schließmuskels zu einem erhöhten Analdruck in Ruhe führen kann.
Ergebnismaßnahmen
| Ergebnismaßnahme | Beschreibung/Verwendung |
|---|---|
| Die Bristol Stool Scale oder Amsterdam Infant Stool Scale | Bietet visuelle Hilfsmittel, die |
| Pädiatrisches Lebensqualitätsinventar | Überprüft die Auswirkungen von funktioneller Verstopfung und Stuhlinkontinenz auf die Lebensqualität (einschließlich physischer, psychosoziale, und familiäre Komponenten) |
| Fragebogen zur Blasen- und Darmfunktionsstörung im Kindesalter | Identifizierung der Häufigkeit von Symptomen bei gleichzeitigen Darm- und Blasenstörungen bei Kindern im Alter von 5 bis 12 Jahren |
| Dysfunctional Voiding Scoring System | Zur Quantifizierung bzw. Einstufung des Schweregrads von abnormalem Miktionsverhalten bei Kindern |
| Darmbewegungstagebuch und Symptomtagebuch | Hilft bei der Erfassung nach jedem Toilettengang: Datum, Beschreibung des Stuhls, Sitzdauer, ob Stuhl kam oder nicht, ob die Unterwäsche sauber oder schmutzig war, wann/wie viel Medikamente an diesem Tag gegeben wurden und ob Schmerzen oder andere Symptome auftraten |
Medizinisches Management
Jedes Managementprogramm muss an die Bedürfnisse des einzelnen Kindes und seiner Familie angepasst werden. In der Regel besteht ein solches Programm aus sechs Schritten, die nicht unbedingt in dieser Reihenfolge ablaufen: die Entleerung von im Enddarm angesammelten Fäkalien/Fäkalsteinen (wenn nötig), eine Änderung der Ernährungsgewohnheiten, Toilettentraining, Verhaltenstherapie, Unterstützung der Familie und Pharmakotherapie.
| Nicht Pharmakologische Behandlung | Pharmakologische Behandlung |
|---|---|
| Erziehung | Osmotische Abführmittel |
| Verhaltenstherapie | Psychotherapie |
| Biofeedback | Stimulanzien |
| Erhöhung der Ballaststoffaufnahme | Weichmacher |
| Erhöhung der Flüssigkeitsaufnahme | Bulk-herstellende Mittel |
| Bewegung | Serotonin-Rezeptor-Agonisten |
| Spasmolytika | |
| Probiotika |
Die wirksamste und empfohlene Behandlungsmethode ist eine nicht pharmakologische Intervention, Sie ist sicher, hat keine Nebenwirkungen und bringt langfristige Vorteile. Leider sprechen einige Kinder auf diese Behandlung nicht an und müssen pharmakologisch behandelt werden.
Physiotherapie
Beckenbodenphysiotherapie: Sie kann eine spezielle Beckenbodenbeurteilung und -behandlung anbieten, die häufig die medizinische Behandlung durch den Hausarzt des Patienten ergänzt. Je nach Patient und dessen Familie kann ein Physiotherapeut eine Vielzahl von Aufklärungs- und Behandlungsinstrumenten anbieten. Es gibt keinen universellen, standardisierten Behandlungsplan. Es wurden jedoch mehrere vorgeschlagen – mit einer Kombination aus Aufklärung, Miktions- und Defäkationstagebüchern, Toilettentraining, Atem- und Entspannungsübungen und Beckenbodentraining (mit Übungen und Biofeedback).
Die Physiotherapie für FC konzentriert sich auf die Verbesserung der Koordination zwischen der Bauch- und Beckenbodenmuskulatur. Die Stärke der Physiotherapie besteht darin, dass körperliche Übungen mit kognitiven und verhaltenstherapeutischen Elementen wie Aufklärung und Toilettentraining kombiniert werden. Es gibt nur wenige Studien, die die Auswirkungen der Physiotherapie bei Kindern mit FC untersucht haben, obwohl man davon ausgeht, dass die Physiotherapie bei Kindern mit erst kürzlich aufgetretenen Symptomen optimale Ergebnisse erzielt.
| Interventionsstrategien | Beschreibung |
|---|---|
| Übungen | 1. Erhöhung des Aktivitätsniveaus: Regelmäßige körperliche Aktivität fördert die Rumpfkraft, die Darmmotilität und das Körperbewusstsein und kann helfen, Stress abzubauen. |
| 2. Übungen in einer Position einbauen, die die hockende Haltung beim Toilettengang nachahmt. Die hockende Haltung hilft, einen Teil der Beckenbodenmuskulatur zu entspannen und den Winkel zwischen Rektum und After für die Stuhlentleerung zu verbessern. Die Aktivität in dieser Position hängt vom Wohlbefinden und der Toleranz des Kindes ab, wobei eine schrittweise Steigerung auf 10 Minuten einschließlich Pausen anzustreben ist. | |
| a. Gehen in der halbhockenden Position: Fördern Sie mit dieser Übung die Fantasie der Kinder, lassen Sie sie so tun, als wären sie ein Bär oder ein Monster. | |
| b. Unsichtbare niedrige Stuhl-Yoga-Pose: Weisen Sie das Kind an, so zu tun, als säße es auf einem niedrigen Stuhl, und versuchen Sie es für 5 Sekunden. Überlegen Sie sich eine Aktivität, die es in der niedrigen Position ausführen kann, z. B. jedes Mal, wenn es sich in diese Position senkt, darf es Seifenblasen pusten, einen Ball fangen/werfen usw. | |
| c. Froschhocke: Lassen Sie das Kind mit gespreizten Füßen auf den Boden hocken. Lassen Sie das Kind 5-10 Sekunden lang in dieser Position bleiben. Lassen Sie es seine Froschgeräusche üben und dann, um die Pose zu unterbrechen, wie ein Frosch springen, wo es landen und die Pose wieder halten kann. | |
| Biofeedback | Kinder mit FC können auf der Toilette eine instabile oder angespannte Haltung einnehmen, die verhindert, dass sich die Beckenbodenmuskeln richtig entspannen können. Biofeedback-Techniken können dabei helfen, die Kraft des Beckenbodens, die Koordination und das rektale Empfinden wieder zu trainieren. Die Biofeedback-Techniken variieren erheblich unter den Forschern. Zu den gebräuchlichsten Techniken gehören die anorektale Manometrie zur Anzeige des Schließmuskeldrucks oder die Elektromyographie (EMG) zur Anzeige der elektrischen Muskelaktivität. |
| Haltung | Überprüfen Sie die Toilettenhaltung: 1. Hintern an der Rückseite des Toilettensitzes, Füße auf einen Hocker stellen, so dass die Knie auseinander und etwas höher als die Hüften sind 2. Mit geradem Rücken nach vorne lehnen, so dass die Hüften gebeugt sind 3. Den Bauch zwischen den Oberschenkeln nach vorne wölben 4. Anus zulassen (oder gemeinsam mit dem Kind ein anderes Wort wählen, z. B. „Tür“ oder „Tor“, um ihm die Vorstellung zu erleichtern). Atmen Sie langsam und sanft weiter und warten Sie 6. Denken Sie darüber nach, wie sie sich fühlen. Leer oder voll? Mindestens 3 Minuten sitzen bleiben. |
| Massage | Abdominale „I Love U“ Massage entlang des Dickdarms: 1) von rechts nach links bewegen, 2) den Buchstaben „I“ bilden, indem man vom rechten Hüftknochen bis zum rechten Brustkorb mit mäßigem Druck streichelt, 3) als nächstes das „L“ bilden, indem man den Buchstaben „I“ bis zum rechten Brustkorb und dann über den Bauch zum linken Brustkorb streichelt, 4) schließlich den Buchstaben „U“ bilden, indem man die Buchstaben „I“ und „L“ kombiniert und dann durch Streichen vom linken Brustkorb bis zum linken Hüftknochen abschließt. Kann mit 5 Minuten Massage beginnen. |
| Ausrüstung | 1. Die Toilette muss so aufgestellt werden, dass sich das Kind bei der Benutzung wohl, entspannt und sicher fühlt. Ziehen Sie einen kindgerechten Toilettensitz/Einsatz in Betracht. Der Einsatz kann Griffe an der Seite haben, die eine bessere Hebelwirkung ermöglichen, wenn das Kind bereit ist zu „schieben“. |
| 2. Sicherer Hocker, um Stabilität zu gewährleisten und eine bessere Beweglichkeit des Stuhls zu ermöglichen; der Hocker sollte so stehen, dass die Knie etwas höher als die Hüfte sind. | |
| Umgebung | 1. Badezimmer umgestalten, um es für das Kind bequemer zu machen. Ist es zu dunkel, riecht es schlecht, sind Spinnweben vorhanden? |
| 2. Überlegen Sie, wie Sie die Zeit im Bad einladender gestalten können, z. B. indem Sie die Lieblingsbilder des Kindes hinzufügen und ihm erlauben, sich im Bad Zeit zu lassen. | |
| 3. Sorgen Sie dafür, dass Toilettenpapier in Reichweite ist. Wenn das Kind Schwierigkeiten mit dem Abwischen hat, sollten Sie spülbare Feuchttücher verwenden. | |
| Atemarbeit | Das Zwerchfell und die Beckenbodenmuskeln arbeiten zusammen, um Druck zu erzeugen, die Schließmuskeln des Anus zu entspannen und die Beckenbodenmuskeln beim Stuhlgang zu verlängern. Diese sind bei Kindern mit Verstopfung oft unkoordiniert. |
| 1. Tiefe Bauchatmung: Üben Sie das Riechen an den Blumen und das Ausblasen der Kerzen. Sie können auch andere Gegenstände zur Unterstützung der Atemübungen verwenden, z. B. ein Windmühlenspielzeug, und wenn Sie nicht auf der Toilette sind, können Sie das Ausblasen von Blasen mit einem Strohhalm in einem Getränk üben. Verwenden Sie bei Bedarf Tiergeräusche (ssssss, grrrrrr), um zu verhindern, dass das Kind beim Stuhlgang die Luft anhält. | |
| 2. Progressive Muskelentspannung: Verwenden Sie Bilder, um dem Kind zu helfen, sich vorzustellen, wie es bestimmte Muskeln des Körpers zusammenpresst und entspannt. Zum Beispiel eine Zitrone auspressen und die Zitrone fallen lassen, eine „starke Pose“ einnehmen, die Armmuskeln zeigen und sie loslassen, sich durch einen Tunnel oder einen Zaun quetschen und auf der anderen Seite wieder ins Freie kommen usw. | |
| Verhaltenstherapeutischer Ansatz | 1. Toilettenroutine – Hilfe bei der Wiederherstellung des automatischen Signals, auf die Toilette zu gehen. Dieses Signal setzt oft ein, wenn der Magen nach den Mahlzeiten gedehnt wird. 20-30 Minuten nach einer Mahlzeit ist ideal, um den Toilettengang zu planen. Ermutigen Sie das Kind, 3-5 Minuten lang zu sehen. Achten Sie darauf, diese Zeit in die Routine einzubauen, damit sich das Kind nicht gehetzt fühlt. |
| 2. Ermuntern Sie es zur Teilnahme – Diagramme, Aufkleber, Ausfüllen des Darmtagebuchs, Einrichtung eines Belohnungssystems, und lassen Sie es die Spiele auswählen, die es auf der Toilette absolvieren möchte (und stellen Sie dabei sicher, dass es sich noch auf den Stuhlgang konzentrieren kann) | |
| Kommunikation | 1. Aufzeichnung mit Stuhltagebuch (siehe vorherige Ergebnismaßnahmen): Hilft, nach jedem Toilettengang Folgendes festzuhalten: Datum, Beschreibung des Stuhls, Sitzdauer, ob Stuhl kam oder nicht, ob die Unterwäsche sauber oder schmutzig war, wann/wie viel Medikamente an diesem Tag gegeben wurden und ob es Schmerzen oder andere Symptome gab. |
2. Enkopresis kann für Kinder und ihre Familien belastend sein. Wenn Sie Eltern beraten, wie sie reagieren sollen, ermutigen Sie sie zu einer offenen Kommunikation mit ihrem Kind über die Toilettengewohnheiten, die Symptome und darüber, wie sie den damit verbundenen Stress oder die Angst vor dem Toilettengang verringern können. Ein paar Dinge, die Eltern beachten sollten:
|
Ressourcen
Royal Children’s Hospital Foundation und Queen’sland Health – „Managing Chronic Constipation and Soiling in Children – Conquering Poos Guide“
Evidently Cochrane: Easing the Strain: Füße hochlegen bei Verstopfung
MERCK MANUAL Constipation in Children
Canadian Pediatric Society – Managing Functional Constipation in Children
Canada’s Food Guide – Healthy Eating for Parents and for Children
- 1.0 1.1 1.2 1.3 1.4 Consolini DM. Verstopfung bei Kindern – Pädiatrie . Merck Manuals Professional Edition. Merck Manuals; 2018 . Verfügbar unter: https://www.merckmanuals.com/en-ca/professional/pediatrics/symptoms-in-infants-and-children/constipation-in-children?query=Constipation bei Kindern
- 2.0 2.1 2.2 2.3 2.4 2.5 2.6 Hyams JS, Di Lorenzo C, Saps M, Shulman RJ, Staiano A, van Tilburg M. Childhood functional gastrointestinal disorders: child/adolescent. Gastroenterology. 2016 May 1;150(6):1456-68.
- Schmulson MJ, Drossman DA. What is new in Rome IV. Journal of Neurogastroenterology and Motility. 2017 Apr;23(2):151.
- 4.0 4.1 Tabbers MM, DiLorenzo C, Berger MY, Faure C, Langendam MW, Nurko S, Staiano A, Vandenplas Y, Benninga MA. Bewertung und Behandlung der funktionellen Verstopfung bei Säuglingen und Kindern: Evidenzbasierte Empfehlungen von ESPGHAN und NASPGHAN. Zeitschrift für pädiatrische Gastroenterologie und Ernährung. 2014 Feb 1;58(2):258-74.
- Koppen IJ, Lammers LA, Benninga MA, Tabbers MM. Management der funktionellen Verstopfung bei Kindern: Therapie in der Praxis. Pediatric Drugs. 2015 Oct 1;17(5):349-60.
- Harvard Health Publishing. Verstopfung und Impaktion . Harvard Health. 2016 . Verfügbar unter: https://www.health.harvard.edu/a_to_z/constipation-and-impaction-a-to-z
- Mugie SM, Benninga MA, Di Lorenzo C. Epidemiology of constipation in children and adults: a systematic review. Best Practice & Forschung Klinische Gastroenterologie. 2011 Feb 1;25(1):3-18.
- Malowitz S, Green M, Karpinski A, Rosenberg A, Hyman PE. Alter des Auftretens von funktioneller Verstopfung. Zeitschrift für pädiatrische Gastroenterologie und Ernährung. 2016 Apr 1;62(4):600-2.
- Choung RS, Shah ND, Chitkara D, Branda ME, Van MT, Whitehead WE, Katusic SK, Talley NJ. Direkte medizinische Kosten der Verstopfung von der Kindheit bis zum frühen Erwachsenenalter: eine bevölkerungsbasierte Geburtskohortenstudie. Zeitschrift für pädiatrische Gastroenterologie und Ernährung. 2011 Jan;52(1):47-54.
- Bongers ME, van Dijk M, Benninga MA, Grootenhuis MA. Gesundheitsbezogene Lebensqualität bei Kindern mit Verstopfung-assoziierter Stuhlinkontinenz. The Journal of Pediatrics. 2009 May 1;154(5):749-53.
- Sood M, Lichtlen P, Perez MC. Unmet Needs in Pediatric Functional Constipation. Clinical Pediatrics. 2018 Nov;57(13):1489-95.
- 12.0 12.1 12.2 12.3 12.4 12.5 12.6 12.7 12.8 Gibas-Dorna M, Piątek J. Functional constipation in children-evaluation and management. Przeglad gastroenterologiczny. 2014;9(4):194.
- Combs AJ, Van Batavia JP, Chan J, Glassberg KI. Dysfunktionale Ausscheidungssyndrome – wie eng sind Verstopfung und Enkopresis mit bestimmten Erkrankungen des unteren Harntrakts verbunden? The Journal of Urology. 2013 Sep;190(3):1015-20.
- 14.0 14.1 14.2 14.3 14.4 Levy EI, Lemmens R, Vandenplas Y, Devreker T. Functional constipation in children: challenges and solutions. Pediatric health, medicine and therapeutics. 2017;8:19.
- Tabbers MM, DiLorenzo C, Berger MY, Faure C, Langendam MW, Nurko S, Staiano A, Vandenplas Y, Benninga MA. Bewertung und Behandlung der funktionellen Verstopfung bei Säuglingen und Kindern: Evidenzbasierte Empfehlungen von ESPGHAN und NASPGHAN. Journal of pediatric gastroenterology and nutrition. 2014 Feb 1;58(2):258-74.
- Sopo SM, Arena R, Greco M, Bergamini M, Monaco S. Constipation and cow’s milk allergy: a review of the literature. International Archives of Allergy and Immunology. 2014;164(1):40-5.
- Kuizenga-Wessel S, Heckert SL, Tros W, van Etten-Jamaludin FS, Benninga MA, Tabbers MM. Berichterstattung über Ergebnismessungen bei funktioneller Verstopfung bei Kindern – eine systematische Überprüfung. Journal of pediatric gastroenterology and nutrition. 2016 Jun 1;62(6):840-6.
- Kovacic K, Sood MR, Mugie S, Di Lorenzo C, Nurko S, Heinz N, Ponnambalam A, Beesley C, Sanghavi R, Silverman AH. Eine multizentrische Studie über Verstopfung und Stuhlinkontinenz bei Kindern: Auswirkungen auf die Lebensqualität. The Journal of Pediatrics. 2015 Jun 1;166(6):1482-7.
- 19.0 19.1 19.2 van Engelenburg-van Lonkhuyzen ML, Bols EM, Bastiaenen CH, Benninga MA, de Bie RA. Fragebogen zur Blasen- und Darmfunktionsstörung bei Kindern: Entwicklung, Durchführbarkeit und Aspekte der Gültigkeit und Zuverlässigkeit. Journal of pediatric gastroenterology and nutrition. 2017 Jun 1;64(6):911-7.
- Akbal CE, Genc Y, Burgu B, Ozden E, Tekgul S. Dysfunctional voiding and incontinence scoring system: quantitative evaluation of incontinence symptoms in pediatric population. Das Journal der Urologie. 2005 Mar;173(3):969-73.
- 21.00 21.01 21.02 21.03 21.04 21.05 21.06 21.07 21.08 21.09 21.10 21.11 21.12 Royal Children’s Hospital Foundation. Managing chronic constipation and soiling in children – conquering poos, a guide to parents & carers. 2012 Verfügbar unter: http://www.brisbanenorthphn.org.au/content/Document/Pathways/pathways_parenthandout.pdf
- van Engelenburg-van Lonkhuyzen ML, Bols EM, Benninga MA, Verwijs WA, Bluijssen NM, de Bie RA. Die Wirkung der Beckenphysiotherapie auf die Verringerung der funktionellen Verstopfung bei Kindern: Design einer multizentrischen randomisierten kontrollierten Studie. BMC Pediatrics. 2013 Dec;13(1):112.
- van Summeren JJ, Holtman GA, Lisman-van Leeuwen Y, Louer LE, van Ulsen-Rust AH, Vermeulen KM, Kollen BJ, Dekker JH, Berger MY. Physiotherapie plus konventionelle Behandlung versus nur konventionelle Behandlung bei der Behandlung von funktioneller Verstopfung bei Kindern: Design einer randomisierten kontrollierten Studie und Kostenwirksamkeitsstudie in der Primärversorgung. BMC Pediatrics. 2018 Dec;18(1):249.
- Sikirov BA. Primäre Verstopfung: ein zugrunde liegender Mechanismus. Medical Hypotheses. 1989 Feb 1;28(2):71-3.
- Lee HJ, Jung KW, Myung SJ. Technik des Funktions- und Motilitätstests: Wie man Biofeedback bei Verstopfung und Stuhlinkontinenz durchführt. Zeitschrift für Neurogastroenterologie und Motilität. 2013 Oct;19(4):532.
- 26.0 26.1 26.2 Castiglia PT. Encopresis. Journal of Pediatric Health Care. 1987 Nov 1;1(6):335-7.