US Pharm. 2009;34(5):HS-8-HS-12.
Bluthochdruck ist eine der häufigsten chronischen Erkrankungen in den Vereinigten Staaten und betrifft 29 % der über 18-Jährigen.1 Bluthochdruck ist ein etablierter Risikofaktor für kardiovaskuläre, zerebrovaskuläre und Nierenerkrankungen.2 Schwere Blutdruckerhöhungen können zu akuten Endorganschäden mit erheblicher Morbidität oder Mortalität führen.3
Bluthochdruckkrisen treten bei einer Vielzahl von Patienten mit unterschiedlichem Schweregrad auf.4 Die rechtzeitige Erkennung, Bewertung und angemessene Behandlung dieser Zustände ist von entscheidender Bedeutung, um dauerhafte Endorganschäden zu verhindern.5 Dieser Artikel gibt einen Überblick über das derzeitige Verständnis von Bluthochdruckkrisen, die Bewertung des Risikos eines Patienten für Endorganschäden, Managementstrategien zur Blutdrucksenkung und häufig verwendete therapeutische Mittel.
Überblick
Der Gemeinsame Nationale Ausschuss für Prävention, Erkennung, Bewertung und Behandlung von Bluthochdruck definiert eine hypertensive Krise nicht ausdrücklich.2 Eine Krise liegt im Allgemeinen vor, wenn der systolische Blutdruck (SBP) 180 mmHg oder der diastolische Blutdruck (DBP) 120 mmHg überschreitet.2 Hypertensive Krisen werden außerdem entweder als hypertensiver Notfall (akute Endorganschäden liegen vor) oder als hypertensive Dringlichkeit (akute Endorganschäden liegen nicht vor) klassifiziert.6 Es ist wichtig, zwischen hypertensiver Dringlichkeit und hypertensivem Notfall zu unterscheiden, wenn ein Therapieplan erstellt wird.
Trotz zunehmender Kenntnisse und Fortschritte bei der Behandlung chronischer Hypertonie wird geschätzt, dass 1 bis 2 % der Patienten mit Bluthochdruck irgendwann in ihrem Leben einen hypertensiven Notfall erleiden werden.4 Bei den meisten Patienten, die einen hypertensiven Notfall erleiden, wurde bereits zuvor Bluthochdruck diagnostiziert und ihnen wurden blutdrucksenkende Medikamente verschrieben.7 Patienten, die einen hypertensiven Notfall erleiden, haben in der Regel (in mehr als 50 % der Fälle) ihre blutdrucksenkende Behandlung in der vorangegangenen Woche nur schlecht eingehalten.7,8 Die Häufigkeit von hypertensiven Notfällen ist bei älteren Menschen, Afroamerikanern und Personen mit niedrigem sozioökonomischem Status am höchsten, und Männer sind doppelt so häufig betroffen wie Frauen.8,9 Patienten mit schwerem Bluthochdruck machen bis zu 25 % aller Besuche in stark frequentierten städtischen Notaufnahmen aus.4
Pathophysiologie
Die meisten Patienten haben einen persistierenden Blutdruckanstieg – aufgrund von essenzieller oder sekundärer Hypertonie – über Jahre hinweg, bevor sie eine hypertensive Krise entwickeln.7 Die Ursache für einen schweren und schnellen Blutdruckanstieg ist nicht vollständig geklärt, aber es wird angenommen, dass ein abrupter Anstieg des systemischen Gefäßwiderstands durch humorale Vasokonstriktoren ausgelöst wird.3 Der anschließende Blutdruckanstieg führt zu mechanischem Stress und einer Endothelschädigung, die zur Aktivierung der Gerinnungskaskade und der Thrombozyten führt; dies hat eine Ablagerung von Fibrin und damit eine fibrinoide Nekrose der Arteriolen zur Folge.3 Dieser Prozess induziert eine Ischämie der Endorgane und löst die Freisetzung zusätzlicher vasoaktiver Mediatoren aus, die einen Kreislauf fortlaufender Schädigungen auslösen.3,10 Darüber hinaus wird häufig das Renin-Angiotensin-System aktiviert, was zu einer weiteren Vasokonstriktion und der Produktion von proinflammatorischen Zytokinen führt.10 All diese Mechanismen tragen zu der rasch fortschreitenden Hypoperfusion, Ischämie und Funktionsstörung der Endorgane bei, die einen hypertensiven Notfall definieren.
Bewertung und Behandlung
Die klinischen Symptome, die bei einem Patienten mit hypertensivem Notfall beobachtet werden, stehen in direktem Zusammenhang mit der aufgetretenen Dysfunktion der Endorgane (TABELLE 1).4-6 Die Patienten kommen oft zur Bewertung einer neuen Beschwerde im Zusammenhang mit ihrem erhöhten Blutdruck.7 Die Manifestationen der Dysfunktion der Endorgane sind von Patient zu Patient unterschiedlich. Es sollte eine rasche Patienteneinteilung und ärztliche Beurteilung erfolgen, um potenzielle fortbestehende Schäden an den Endorganen zu erkennen. Es sollte eine körperliche Untersuchung durchgeführt werden, die die Beurteilung der Pulse in allen Extremitäten, die Auskultation der Lungen auf ein mögliches Lungenödem, das Abhören von Herzgallen oder Herzgeräuschen sowie eine gründliche neurologische und fundoskopische Untersuchung umfasst.5 Apotheker können bei der Aufnahme einer Krankengeschichte behilflich sein, die sich auf die Vorgeschichte des Bluthochdrucks konzentriert. Es ist wünschenswert, die Einhaltung des aktuellen blutdrucksenkenden Medikamentenschemas durch den Patienten zu beurteilen und zu wissen, wie viel Zeit seit der letzten Einnahme verstrichen ist. Ein vollständiges Screening der Medikamentenanamnese, einschließlich der Einnahme von rezeptfreien Medikamenten, ist unerlässlich, um mögliche sekundäre Ursachen für den Blutdruckanstieg zu ermitteln.

Die Behandlung des hypertensiven Notfalls unterscheidet sich von der des hypertensiven Notfalls, da keine akute Endorganschädigung vorliegt. Bei diesen Patienten kann der erhöhte Blutdruck eine akute Anerkennung einer chronischen Hypertonie darstellen. Die Verwendung oraler Medikamente zur allmählichen Senkung des Blutdrucks über einen Zeitraum von 24 bis 48 Stunden (h) ist der beste Behandlungsansatz.11 Eine rasche Senkung des Blutdrucks kann bei hypertensiver Dringlichkeit mit erheblicher Morbidität verbunden sein, die durch plötzliche Änderungen des Perfusionsdrucks und eine abgestumpfte autoregulatorische Reaktion bei langjährigem Bluthochdruck verursacht wird.6
Bei einem hypertensiven Notfall liegen bereits Endorganschäden vor. Bei diesen Patienten liegt eine veränderte Autoregulation vor; daher kann eine rasche und übermäßige Korrektur des Blutdrucks die Perfusion weiter verringern und weitere Schäden verursachen.6 Ein hypertensiver Notfall wird am besten mit einer kontinuierlichen Infusion eines kurz wirksamen, titrierbaren Blutdrucksenkers behandelt.5 Der Patient sollte auf der Intensivstation engmaschig überwacht werden, und es sollte erwogen werden, eine arterielle Leitung zu verwenden, um genaue Blutdruckwerte zu erhalten. Das Ziel ist nicht die rasche Senkung des Blutdrucks auf unter 140/90 mmHg; vielmehr ist eine kontrollierte Senkung des mittleren arteriellen Drucks (MAP = /3) um bis zu 25 % innerhalb von Minuten bis Stunden das erste Ziel. Ist der Patient stabil, kann in den nächsten 2 bis 6 Stunden eine weitere Senkung auf 160/110 mmHg versucht werden. Bleibt der Patient mit diesen Senkungen stabil, kann in den nächsten 24 bis 48 Stunden eine langsame Normalisierung des Blutdrucks auf die Zielwerte mit oralen Wirkstoffen versucht werden.2
Pharmakotherapie
Für die Behandlung der hypertensiven Krise steht eine Reihe von Medikamenten zur Verfügung.12 Welches Mittel in einer bestimmten Situation das Mittel der Wahl ist, hängt von der klinischen Situation ab. Orale Wirkstoffe wie Clonidin und Captopril sind bei der Behandlung von hypertensiven Notfällen nützlich; titrierbare parenterale Wirkstoffe werden bei der Behandlung von hypertensiven Notfällen bevorzugt.6,11 Nifedipin mit sofortiger Wirkstofffreisetzung ist bei Patienten mit hypertensiven Krisen potenziell gefährlich und wird nicht empfohlen.13 Aufgrund der unvorhersehbaren Pharmakodynamik sollten sublinguale und intramuskuläre Verabreichungswege bei allen Medikamenten zur Behandlung hypertensiver Krisen vermieden werden. Es folgt eine Zusammenfassung der empfohlenen intravenös verabreichten Antihypertensiva (siehe auch TABELLE 2).
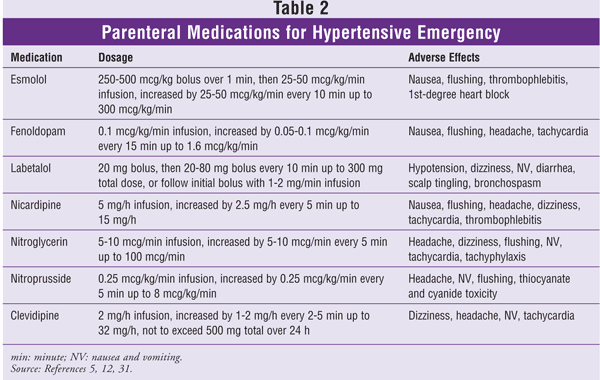
Esmolol: Dies ist ein schnell wirkender, parenteraler, kardioselektiver beta1-adrenerger Rezeptorblocker. Der Wirkeintritt erfolgt innerhalb von 60 Sekunden (s) und die Wirkdauer beträgt 10 bis 20 Minuten (min).14 Der Stoffwechsel von Esmolol erfolgt über eine schnelle Hydrolyse von Esterbindungen durch Esterasen in den roten Blutkörperchen (RBC); er ist nicht von der Nieren- oder Leberfunktion abhängig.14 Esmolol wird in einer Ladedosis von 250 bis 500 mcg/kg über 1 Minute verabreicht, gefolgt von einer Infusion, die mit 25 bis 50 mcg/kg/min beginnt und je nach Bedarf um 25 bis 50 mcg/kg/min auf bis zu 300 mcg/kg/min titriert wird. Esmolol ist wegen seiner schnellen Wirkung und Titrierbarkeit besonders nützlich bei schwerer postoperativer Hypertonie.15 Wie andere Betablocker ist Esmolol bei Patienten mit Asthma, schwerer Bradykardie, Herzblockade ersten Grades und unkontrollierter Herzinsuffizienz kontraindiziert.
Fenoldopam: Fenoldopam ist ein schnell wirkender, parenteraler, peripherer Dopamin-1-Rezeptor-Agonist. Die Aktivierung der Dopamin-1-Rezeptoren bewirkt eine Vasodilatation der Koronar-, Nieren-, Mesenterial- und peripheren Arterien.16 Die Wirkung von Fenoldopam setzt innerhalb von 5 Minuten ein, wobei der Spitzenwert innerhalb von 15 Minuten erreicht wird; die Wirkungsdauer beträgt 30 Minuten.17 Die empfohlene Anfangsdosis beträgt 0,1 mcg/kg/min und kann in 15-Minuten-Intervallen um 0,05 bis 0,1 mcg/kg/min bis zu einem Maximum von 1,6 mcg/kg/min titriert werden. Fenoldopam verbessert die Kreatinin-Clearance, die Urinflussrate und die Natriumausscheidung bei schwer hypertensiven Patienten mit normaler oder eingeschränkter Nierenfunktion, aber es ist nicht belegt, dass diese Ergebnisse die Morbidität und Mortalität verringern.18,19 Unerwünschte Wirkungen sind minimal und können Tachykardie, Flush, Schwindel oder Kopfschmerzen umfassen.17 Da Fenoldopam einen dosisabhängigen Anstieg des Augeninnendrucks verursacht, sollte es bei Patienten mit Glaukom mit Vorsicht angewendet werden.
Labetalol: Dieses Medikament ist ein kombinierter nicht-selektiver beta-adrenerger und selektiver alpha1-adrenerger Rezeptorblocker. Der Beta:Alpha-Antagonismus von intravenösem Labetalol beträgt etwa 7:1.20 Der gemischte adrenerge Rezeptorantagonismus äußert sich in einer Verringerung des peripheren Gefäßwiderstandes, ohne eine Reflextachykardie zu verursachen und kann eine Bradykardie hervorrufen. Die blutdrucksenkende Wirkung von Labetalol setzt innerhalb von 2 bis 5 Minuten nach der intravenösen Verabreichung ein, erreicht ihren Höhepunkt nach 5 bis 15 Minuten und hält 3 bis 6 Stunden an.20 Die lange Wirkungsdauer von Labetalol ermöglicht die Verabreichung einer Ladedosis von 20 mg, gefolgt von wiederholten, schrittweisen Dosen von 20 bis 80 mg in 10-minütigen Abständen, bis der gewünschte Blutdruck erreicht ist, bis zu einer maximalen kumulativen Dosis von 300 mg. Alternativ kann nach dem anfänglichen Bolus eine auf den gewünschten Blutdruck titrierte Infusion von 1 bis 2 mg/min wirksam sein. Aufgrund seiner starken nicht-selektiven beta-adrenergen Wirkung sollte Labetalol bei Patienten mit Asthma, unkontrollierter Herzinsuffizienz, Sinusbradykardie oder Herzblock ersten Grades vermieden werden.
Nicardipin: Dieses Medikament ist ein Dihydropyridin-Kalziumkanalblocker der zweiten Generation mit hoher Gefäßselektivität und starker zerebraler und systemischer gefäßerweiternder Wirkung. Der Wirkungseintritt von intravenös verabreichtem Nicardipin liegt bei 5 bis 15 Minuten, die Wirkungsdauer beträgt 40 bis 60 Minuten.21 Die anfängliche Infusionsrate beträgt 5 mg/h und steigt alle 5 Minuten um 2,5 mg/h bis zu einem Maximum von 15 mg/h. Nicardipin hat nur wenige schwerwiegende unerwünschte Wirkungen. In klinischen Studien waren die am häufigsten gemeldeten unerwünschten Wirkungen Thrombophlebitis, Kopfschmerzen, Gesichtsrötung, Tachykardie, Schwindel und Übelkeit.22,23
Nitroglycerin: Nitroglycerin ist ein wirksamer venöser Dilatator, wirkt aber nur bei hohen Dosen auf den Arterientonus. Der Wirkungseintritt liegt bei 1 bis 2 Minuten und die Wirkungsdauer bei 5 bis 10 Minuten.24 Die anfängliche Infusionsrate beträgt 5 bis 10 mcg/min, und die Wirkung sollte bis zu einer Dosis von 100 mcg/min titriert werden. Nitroglycerin wird durch seine unerwünschten Wirkungen eingeschränkt: Tachyphylaxie, die sich bei längerer Anwendung entwickelt, und Kopfschmerzen. Aufgrund seiner günstigen Auswirkungen auf den kollateralen Koronarfluss sollte Nitroglycerin für Patienten mit hypertensiven Notfällen in Verbindung mit Myokardischämie in Betracht gezogen werden.25
Nitroprussid: Natriumnitroprussid ist ein wirksamer arterieller und venöser Vasodilatator, der sowohl die Vorlast als auch die Nachlast senkt. Der Wirkeintritt liegt bei wenigen Sekunden, die Wirkdauer bei 1 bis 2 Minuten und die Plasmahalbwertszeit bei 3 bis 4 Minuten.26 Die Anfangsdosis beträgt 0,25 mcg/kg/min und wird alle 5 Minuten um 0,25 mcg/kg/min bis zu einer Höchstdosis von 8 mcg/kg/min gesteigert. Patienten können bei längerer Anwendung eine Tachyphylaxie gegenüber Nitroprussid entwickeln; dies erfordert höhere Dosen als ursprünglich für eine ähnliche Blutdruckkontrolle festgelegt.
Ein potenzielles Problem bei Nitroprussid ist, dass es 44 Gew.-% Cyanid enthält.27 Cyanid wird dosisabhängig freigesetzt, wenn Nitroprussid abgebaut wird. Cyanid wird in der Leber zu Thiocyanat umgewandelt – eine Reaktion, die das Vorhandensein ausreichender Mengen von Thiosulfat erfordert – und das Thiocyanat wird über die Nieren ausgeschieden.28 Ein gesunder Mensch kann das durch eine Nitroprussid-Infusion erzeugte Cyanid bis zu einer Rate von 2 mcg/kg/min angemessen ausscheiden. Höhere Raten, insbesondere bei Patienten, die eine längere Therapie benötigen oder bei denen gleichzeitig eine Nieren- oder Leberfunktionsstörung vorliegt, sind mit einem größeren Risiko einer Zyanidtoxizität verbunden.27,28 Dieser Anstieg der potenziellen Toxizität kann durch die Zugabe von Natriumthiosulfat ausgeglichen werden.29,30
Die derzeitigen Methoden zur Überwachung des Zyanidspiegels sind nicht empfindlich. Die Therapie sollte abgebrochen werden, wenn der Patient Anzeichen einer Zyanidtoxizität entwickelt, einschließlich Tachykardie, metabolischer Azidose, Bewusstseinsstörungen, Koma, Krämpfen und Herzstillstand.27,28 Die Thiocyanattoxizität, die häufiger auftritt als die Zyanidtoxizität, ist besonders bei Patienten mit Niereninsuffizienz, die längere Infusionen erhalten, von Bedeutung. Thiocyanat-Toxizität kann zu Schwäche, Hyperreflexie, Verwirrung, Psychose, Tinnitus, Krampfanfällen und Koma führen.26 Eine Überwachung des Thiocyanat-Spiegels wird nicht empfohlen, es sei denn, der Patient leidet unter Niereninsuffizienz und erhält die Therapie länger als ein paar Tage. Nitroprussid sollte abgesetzt werden, wenn der Thiocyanatspiegel 12 mg/dL erreicht.26
Clevidipin: Dieser Wirkstoff ist ein Dihydropyridin-Kalziumkanalblocker der dritten Generation mit einem ultrakurzen Wirkprofil. Als selektiver arteriolärer Vasodilatator wirkt Clevidipin durch selektive Hemmung des Einstroms von extrazellulärem Kalzium über den L-Typ-Kanal, wodurch die glatte Muskulatur der kleinen Arterien entspannt und der periphere Gefäßwiderstand gesenkt wird.31 Es wird schnell von den Esterasen der Erythrozyten verstoffwechselt, mit einer anfänglichen Halbwertszeit von 1 Minute, und es wird nicht durch eine veränderte Nieren- oder Leberfunktion beeinträchtigt.32 Mehrere kleine Studien haben gezeigt, dass Clevidipin bei der Kontrolle von postoperativem Bluthochdruck und bei Patienten mit schwerem Bluthochdruck, die in der Notaufnahme behandelt werden, wirksam ist.33-36 Es gibt keine großen randomisierten, kontrollierten Studien, die die Rolle von Clevidipin bei hypertensiven Notfällen untersucht haben, aber seine pharmakokinetischen Eigenschaften haben es zu einem interessanten Wirkstoff gemacht.
Clevidipin ist in einer Konzentration von 0,5 mg/ml als injizierbare Emulsion erhältlich. Es ist bei Patienten mit einer Soja- oder Ei-Allergie kontraindiziert. Da der Lipidgehalt 2 kcal/ml beträgt, sollte das Medikament bei Patienten mit Fettstoffwechselstörungen mit Vorsicht angewendet werden.31 Die Anfangsdosis beträgt 1 bis 2 mg/h, die zunächst in 90-Sekunden-Intervallen und dann in 5-Minuten-Intervallen titriert wird, wenn sich der Blutdruck dem Zielwert nähert; die Höchstdosis sollte 32 mg/h nicht überschreiten. Die Gesamtlipidbelastung muss sorgfältig berücksichtigt werden, und das verabreichte 24-Stunden-Gesamtvolumen sollte 1.000 ml nicht überschreiten.
Die Rolle des Apothekers
Apotheker können eine Reihe positiver Auswirkungen auf die Behandlung von Patienten mit hypertensiven Krisen haben. Zunächst sollte der Apotheker bei der Feststellung des Krankheitszustands und der Erhebung der Medikamentenanamnese helfen. Bei der Vielzahl der verfügbaren therapeutischen Optionen können Apotheker bei der Entscheidung helfen, welcher Wirkstoff in einem bestimmten klinischen Szenario am wirksamsten und am besten geeignet ist. Apotheker sollten die korrekte Anfangsdosis angeben, Empfehlungen zur Titration geben und auf mögliche unerwünschte Wirkungen hinweisen, die überwacht werden müssen. Da eine zu aggressive Blutdrucksenkung zu weiteren Schäden an den Endorganen führen kann, sollten Apotheker an der Entwicklung therapeutischer Endpunkte mitwirken und bei der Überwachung von Zwischenblutdruckmessungen helfen. Schließlich ist eine der Hauptursachen für eine hypertensive Krise die unzureichende Einnahme von blutdrucksenkenden Medikamenten. Apotheker sollten proaktiv dafür sorgen, dass die Erhaltungstherapie für Patienten, die kurz vor der Entlassung stehen, angemessen, vereinfacht und handhabbar ist.
Schlussfolgerung
Patienten mit hypertensiven Krisen weisen schwere Blutdruckerhöhungen auf, die bei unsachgemäßer Behandlung der Hypertonie zu erheblicher Morbidität und sogar zum Tod führen können. Welches therapeutische Vorgehen im Einzelfall angemessen ist, hängt von der klinischen Situation des Patienten ab. Patienten mit dringendem Bluthochdruck haben keine Schäden an den Endorganen und können mit oralen Medikamenten behandelt werden, die den Blutdruck über einen Zeitraum von mehreren Stunden bis Tagen schrittweise auf das Zielniveau senken. Bei hypertensiven Notfällen hingegen ist eine intensive Überwachung auf der Intensivstation und eine Infusionstherapie erforderlich, um das Fortschreiten der Schädigung der Endorgane aufzuhalten. Durch ihr Fachwissen bei der Erfassung der Medikamentenhistorie und ihre Kenntnis der pharmakotherapeutischen Optionen können Apotheker die Versorgung von Patienten mit hypertensiven Krisen positiv beeinflussen.
1. Ostchega Y, Yoon SS, Hughes J, Louis T. Hypertension Awareness, Treatment, and Control–Continued Disparities in Adults: Vereinigte Staaten, 2005-2006. NCHS Data Brief no. 3. Hyattsville, MD: National Center for Health Statistics; 2008.
2. Chobanian AV, Bakris GL, Black HR, et al. The seventh report of the Joint National Committee on Prevention, Detection, Evaluation, and Treatment of High Blood Pressure: the JNC 7 report. JAMA. 2003;289:2560-2572.
3. Ault MJ, Ellrodt AG. Pathophysiologische Ereignisse, die zu den Endorganeffekten der akuten Hypertonie führen. Am J Emerg Med. 1985;3(suppl 6):10-15.
4. Zampaglione B, Pascale C, Marchisio M, et al. Hypertensive urgencies and emergencies. Prävalenz und klinische Präsentation. Hypertension. 1996;27:144-147.
5. Marik PE, Varon J. Hypertensive Krisen: Herausforderungen und Management. Chest. 2007;131:1949-1962.
6. Vidt DG. Bluthochdruckkrisen: Notfälle und Dringlichkeiten. J Clin Hypertens (Greenwich). 2004;6:520-525.
7. Tisdale JE, Huang MB, Borzak S. Risk factors for hypertensive crisis: importance of out-patient blood pressure control. Fam Pract. 2004;21:420-424.
8. Bennett NM, Shea S. Hypertensive Notfälle: Fallkriterien, soziodemographisches Profil und bisherige Versorgung von 100 Fällen. Am J Public Health. 1988;78:636-640.
9. Lip GY, Beevers M, Potter JF, Beevers DG. Maligner Bluthochdruck bei älteren Menschen. QJM. 1995;88:641-647.
10. Wallach R, Karp RB, Reves JG, et al. Pathogenesis of paroxysmal hypertension developing during and after coronary bypass surgery: a study of hemodynamic and humoral factors. Am J Cardiol. 1980;46:559-565.
11. Gales MA. Orale Antihypertensiva für hypertensive Notfälle. Ann Pharmacother. 1994;28:352-358.
12. Hirschl MM. Leitlinien für die medikamentöse Behandlung von hypertensiven Krisen. Drugs. 1995;50:991-1000.
13. Fami MJ, Ho NT, Mason CM. Ein weiterer Bericht über unerwünschte Wirkungen von Nifedipin mit sofortiger Freisetzung. Pharmacotherapy. 1998;18:1133-1135.
14. Benfield P, Sorkin EM. Esmolol. Eine vorläufige Übersicht über seine pharmakodynamischen und pharmakokinetischen Eigenschaften sowie seine therapeutische Wirksamkeit. Drugs. 1987;33:392-412.
15. Gray RJ, Bateman TM, Czer LS, et al. Use of esmolol in hypertension after cardiac surgery. Am J Cardiol. 1985;56:49F-56F.
16. White WB, Radford MJ, Gonzalez FM, et al. Selective dopamine-1 agonist therapy in severe hypertension: effects of intravenous fenoldopam. J Am Coll Cardiol. 1988;11:1118-1123.
17. Munger MA, Rutherford WF, Anderson L, et al. Assessment of intravenous fenoldopam mesylate in the management of severe systemic hypertension. Crit Care Med. 1990;18:502-504.
18. Elliott WJ, Weber RR, Nelson KS, et al. Renale und hämodynamische Effekte von intravenösem Fenoldopam gegenüber Nitroprussid bei schwerer Hypertonie. Circulation. 1990;81:970-977.
19. Shusterman NH, Elliott WJ, White WB. Fenoldopam, aber nicht Nitroprussid, verbessert die Nierenfunktion bei schwer hypertensiven Patienten mit eingeschränkter Nierenfunktion. Am J Med. 1993;95:161-168.
20. MacCarthy EP, Bloomfield SS. Labetalol: eine Übersicht über seine Pharmakologie, Pharmakokinetik, klinische Anwendung und unerwünschte Wirkungen. Pharmacotherapy. 1983;3:193-219.
21. Singh BN, Josephson MA. Klinische Pharmakologie, Pharmakokinetik und hämodynamische Effekte von Nicardipin. Am Heart J. 1990;119:427-434.
22. Wallin JD. Intravenöses Nicardipinhydrochlorid: Behandlung von Patienten mit schwerer Hypertonie. Am Heart J. 1990;119:434-437.
23. Neutel JM, Smith DH, Wallin D, et al. A comparison of intravenous nicardipine and sodium nitroprusside in the immediate treatment of severe hypertension. Am J Hypertens. 1994;7:623-628.
24. Francis GS. Vasodilatatoren auf der Intensivstation. Am Heart J. 1991;121:1875-1878.
25. Flaherty JT, Magee PA, Gardner TL, et al. Comparison of intravenous nitroglycerin and sodium nitroprusside for treatment of acute hypertension developing after coronary artery bypass surgery. Circulation. 1982;65:1072-1077.
26. Friederich JA, Butterworth JF. Sodium nitroprusside: twenty years and counting. Anesth Analg. 1995;81:152-162.
27. Rindone JP, Sloane EP. Cyanidtoxizität durch Natriumnitroprussid: Risiken und Management. Ann Pharmacother. 1992;26:515-519.
28. Robin ED, McCauley R. Nitroprusside-related cyanide poisoning. Zeit (längst überfällig) für dringende, wirksame Interventionen. Chest. 1992;102:1842-1845.
29. Hall VA, Guest JM. Natriumnitroprussid-induzierte Zyanidvergiftung und Prävention mit Natriumthiosulfat-Prophylaxe. Am J Crit Care. 1992;1:19-25.
30. Baskin SI, Horowitz AM, Nealley EW. Die antidotale Wirkung von Natriumnitrit und Natriumthiosulfat bei Zyanidvergiftungen. J Clin Pharmacol. 1992;32:368-375.
31. Cleviprex (Clevidipinbutyrat) injizierbare Emulsion Verschreibungsinformationen. Clayton, NC: Hospira, Inc; August 2008.
32. Ericsson H, Bredberg U, Eriksson U, et al. Pharmakokinetik und arteriovenöse Unterschiede in der Clevidipin-Konzentration nach einer intravenösen Kurz- und Langzeitinfusion bei gesunden Probanden. Anesthesiology. 2000;92:993-1001.
33. Levy JH, Mancao MY, Gitter R, et al. Clevidipin kontrolliert effektiv und schnell den Blutdruck präoperativ bei herzchirurgischen Patienten: die Ergebnisse der randomisierten, placebokontrollierten Wirksamkeitsstudie von Clevidipin zur Beurteilung seiner präoperativen blutdrucksenkenden Wirkung in der Herzchirurgie-1. Anesth Analg. 2007;105:918-925.
34. Singla N, Warltier DC, Gandhi SD, et al. Treatment of acute postoperative hypertension in cardiac surgery patients: an efficacy study of clevidipine assessing its postoperative antihypertensive effect in cardiac surgery-2 (ESCAPE-2), a randomized, double-blind, placebo-controlled trial. Anesth Analg. 2008;107:59-67.
35. Aronson S, Dyke CM, Stierer KA, et al. The ECLIPSE trials: comparative studies of clevidipine to nitroglycerin, sodium nitroprusside, and nicardipine for acute hypertension treatment in cardiac surgery patients. Anesth Analg. 2008;107:1110-1121.
36. Pollack CV, Varon J, Garrison NA, et al. Clevidipin, ein intravenöser Dihydropyridin-Kalziumkanalblocker, ist sicher und wirksam für die Behandlung von Patienten mit akuter schwerer Hypertonie. Ann Emerg Med. 2009;53:329-338.