Einleitung

Hyperlipidämie ist ein medizinischer Begriff für abnorm hohe Werte von Fetten (Lipiden) im Blut (allgemein bekannt als hoher Cholesterinspiegel). Die beiden Haupttypen von Lipiden im Blut sind Triglyzeride und Cholesterin. Hyperlipidämie kann zwar vererbt werden, ist aber häufiger das Ergebnis eines ungesunden Lebensstils.
- Triglyceride entstehen, wenn der Körper die zusätzlichen Kalorien speichert, die er nicht für Energie benötigt. Sie kommen auch direkt aus der Nahrung, z. B. aus rotem Fleisch und Vollfettmilchprodukten. Eine Ernährung mit einem hohen Anteil an raffiniertem Zucker, Fruchtzucker und Alkohol erhöht die Triglyceride.
- Cholesterin wird auf natürliche Weise in der Leber produziert, und jede Zelle in Ihrem Körper verwendet es. Ähnlich wie Triglyceride ist Cholesterin auch in fetthaltigen Lebensmitteln wie Eiern, rotem Fleisch und Käse enthalten.
Erhöhtes Cholesterin erhöht das Risiko von Herzerkrankungen und Schlaganfällen.
- Weltweit ist ein Drittel der ischämischen Herzkrankheiten auf einen hohen Cholesterinspiegel zurückzuführen.
- Insgesamt verursacht ein erhöhter Cholesterinspiegel schätzungsweise 2,6 Millionen Todesfälle (4,5 % der Gesamtzahl) und 29,7 Millionen behinderungsbereinigte Lebensjahre (DALYS) oder 2,0 % der gesamten DALYS.
- Erhöhtes Gesamtcholesterin ist als Risikofaktor für ischämische Herzkrankheiten und Schlaganfälle sowohl in den Industrieländern als auch in den Entwicklungsländern eine der Hauptursachen für die Krankheitslast.
Klinisch relevante Anatomie

Cholesterin ist ein lipophiles Molekül, das für den Menschen lebenswichtig ist. Es hat viele Funktionen, die zum normalen Funktionieren der Zellen beitragen. Zum Beispiel ist Cholesterin ein
- wichtiger Bestandteil der Zellmembran
- Es trägt zum strukturellen Aufbau der Membran bei und reguliert ihre Fluidität
- Es fungiert als Vorläufermolekül bei der Synthese von Vitamin D, Steroidhormonen (z.B. Cortisol und Aldosteron und Nebennieren-Androgene) und Sexualhormonen (z.B. Testosteron, Östrogene und Progesteron).
- Ist ein Bestandteil von Gallensalz, das bei der Verdauung verwendet wird, um die Aufnahme der fettlöslichen Vitamine A, D, E und K zu erleichtern.
Da Cholesterin überwiegend lipophil ist, wird es zusammen mit Triglyceriden in Lipoproteinpartikeln (HDL, IDL, LDL, VLDL und Chylomikronen) durch das Blut transportiert.
Cholesterin kann durch die Verdauung von Nahrungsfett über Chylomikronen in das Blut gelangen. Da Cholesterin jedoch eine wichtige Rolle für die Zellfunktionen spielt, kann es auch direkt von jeder Zelle im Körper synthetisiert werden. Die Synthese von Cholesterin beginnt mit Acetyl-CoA und folgt einer Reihe komplexer Reaktionen, die hauptsächlich in der Leber ablaufen, auf die der größte Teil der de-novo Cholesterinsynthese entfällt.
Mechanismus der Schädigung / Pathologischer Prozess
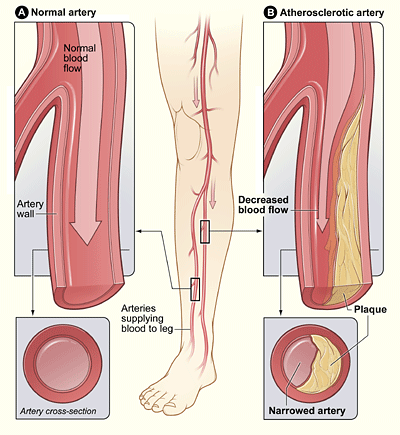
Wenn sich zu viel Cholesterin im Blutkreislauf befindet, kann sich ein Teil des Überschusses in den Arterienwänden ablagern und mit der Zeit Plaques bilden. Diese Ablagerungen können die Blutgefäße verengen und ihre Beweglichkeit einschränken; dieser Prozess wird Atherosklerose genannt.
- Die Atherosklerose der Herzkranzgefäße führt zur koronaren Herzkrankheit (KHK)
- Die Atherosklerose der Halsschlagader und der Wirbelsäulenarterien führt zu Schlaganfallmanifestationen.
Die KHK (als Ursache der ischämischen Herzkrankheit) ist weltweit die häufigste Todesursache, gefolgt von Todesfällen durch Schlaganfall. Zusammen blieben diese Pathologien in den letzten 15 Jahren mit 15,2 Millionen Todesfällen im Jahr 2016 die führende Todesursache weltweit.
Transfette haben nachteilige Auswirkungen auf den Lipid- und Lipoproteinstoffwechsel und fördern endotheliale Dysfunktion, Insulinresistenz, Entzündungen und Herzrhythmusstörungen.

Klinische Darstellung
Hyperlipidämie hat keine Symptome, so dass die einzige Möglichkeit, sie festzustellen, für einen Arzt darin besteht, einen Bluttest durchzuführen, d.h. ein Lipidpanel oder ein Lipidprofil. Mit diesem Test wird der Cholesterinspiegel bestimmt.
Anamnese und Untersuchung
Wenn die Diagnose einer Hyperlipidämie gestellt wird, können sowohl die Anamnese als auch die körperliche Untersuchung nützliche Informationen liefern.
- Besteht eine positive Familienanamnese für vorzeitige atherosklerotische Herz-Kreislauf-Erkrankungen, ist die Erstellung eines Stammbaums sinnvoll.
- Die Frage nach sekundären Ursachen wie Rauchen, Diabetes, Zufuhr von Gesamtkalorien, gesättigten und Transfetten, körperlicher Aktivität und medikamentösen Therapien
- Auch die Frage nach Symptomen von Herz-Kreislauf-Erkrankungen (Angina pectoris, Claudicatio intermittens, transitorische ischämische Attacken) ist wichtig.
- Bei Patienten mit Hypercholesterinämie alle Pulse abtasten und Karotis- und Femoralisblutergüsse erfragen.
- Bei Patienten mit Verdacht auf familiäre Hypercholesterinämie ist eine sorgfältige Untersuchung des Herzens auf supravalväre Aortenstenose aufgrund von Atheromablagerungen angezeigt.
Diagnostische Verfahren
Ein Plasma-Lipidprofil sollte bei allen Erwachsenen, die älter als 40 Jahre sind, vorzugsweise nach einem 10- bis 12-stündigen nächtlichen Fasten gemessen werden. Das Lipidprofil gibt Aufschluss über:
- Gesamtcholesterin
- Low-Density-Lipoprotein (LDL)-Cholesterin
- High-Density-Lipoprotein (HDL)-Cholesterin
- Triglyceride
Screening-Empfehlungen:
- Männer älter als 35
- Frauen älter als 45
- Vorhandensein von Diabetes
- Tabakkonsum
- Herzerkrankungen in der Familie
- Persönliche Vorgeschichte von Herzerkrankungen oder periphere Gefäßerkrankungen
- Adipositas (BMI > 30)
- Bluthochdruck
Erhöhter Cholesterinspiegel Situation und Trends
- Erhöhter Cholesterinspiegel erhöht das Risiko von Herzerkrankungen und Schlaganfällen.
- Weltweit ist ein Drittel der ischämischen Herzkrankheiten auf einen hohen Cholesterinspiegel zurückzuführen.
- Insgesamt verursacht ein erhöhter Cholesterinspiegel schätzungsweise 2,6 Millionen Todesfälle (4,5 % der Gesamtzahl) und 29,7 Millionen behinderungsbereinigte Lebensjahre (DALYS), was 2,0 % der gesamten DALYS entspricht.
- Erhöhtes Gesamtcholesterin ist als Risikofaktor für ischämische Herzkrankheiten und Schlaganfälle eine der Hauptursachen für die Krankheitslast sowohl in den Industrieländern als auch in den Entwicklungsländern.
- Im Jahr 2008 betrug die weltweite Prävalenz von erhöhtem Gesamtcholesterin bei Erwachsenen (≥ 5,0 mmol/l) 39 % (37 % bei Männern und 40 % bei Frauen). Weltweit hat sich das mittlere Gesamtcholesterin zwischen 1980 und 2008 kaum verändert und ist bei Männern und Frauen um weniger als 0,1 mmol/l pro Jahrzehnt gesunken.
- Die Prävalenz des erhöhten Gesamtcholesterins war in der WHO-Region Europa am höchsten (54% für beide Geschlechter), gefolgt von der WHO-Region Amerika (48% für beide Geschlechter). Die WHO-Region Afrika und die WHO-Region Südostasien wiesen die niedrigsten Prozentsätze auf (22,6% für AFR und 29,0% für SEAR).
- Die Prävalenz von erhöhtem Gesamtcholesterin stieg deutlich mit dem Einkommensniveau des Landes. In Ländern mit niedrigem Einkommen wies etwa ein Viertel der Erwachsenen einen erhöhten Gesamtcholesterinspiegel auf, in Ländern mit niedrigem und mittlerem Einkommen stieg dieser Anteil bei beiden Geschlechtern auf etwa ein Drittel der Bevölkerung. In den Ländern mit hohem Einkommen wiesen über 50 % der Erwachsenen einen erhöhten Gesamtcholesterinspiegel auf, mehr als doppelt so viel wie in den Ländern mit niedrigem Einkommen.
Management / Interventionen

Die Eckpfeiler der Behandlung der Hypercholesterinämie sind
- ein gesunder Lebensstil,
- ein optimales Gewicht,
- kein Rauchen,
- 150 Minuten Bewegung pro Woche und
- eine Ernährung, die arm an gesättigten und Transfettsäuren ist und reich an Ballaststoffen, Obst und Gemüse sowie fettem Fisch.
Wenn Änderungen des Lebensstils nicht ausreichen, um eine Hyperlipidämie zu behandeln, wird eine medikamentöse Behandlung eingeleitet. Zu den gängigen cholesterin- und triglyceridsenkenden Medikamenten gehören:
- Statine, wie z. B.:
- Atorvastatin (Lipitor)
- Fluvastatin (Lescol XL)
- Lovastatin (Altoprev)
- Pitavastatin (Livalo)
- Pravastatin (Pravachol)
- Rosuvastatin (Crestor)
- Simvastatin (Zocor)
- Gallen-säurebindende Harze, wie z.B.:
- Cholestyramin (Prevalite)
- Colesevelam (WelChol)
- Colestipol (Colestid)
- Cholesterinabsorptionshemmer, wie Asezetimib (Zetia)
- injizierbare Medikamente, wie Alirocumab (Praluent) oder Evolocumab (Repatha)
- Fibrate, wie Fenofibrat (Fenoglide, Tricor, Triglide) oder Gemfibrozil (Lopid)
- Niacin (Niacor)
- Omega-3-Fettsäurepräparate
- andere cholesterinsenkende Präparate
Prognose
Das größte Risiko der Hypercholesterinämie sind unerwünschte kardiale Ereignisse. Seit der Einführung der Statine ist jedoch die mit Hypercholesterinämie verbundene Sterblichkeit in vielen Studien deutlich zurückgegangen. Heute ist die Senkung des Cholesterinspiegels eine nützliche Strategie zur Primärprävention von Herzerkrankungen.
Komplikationen
-
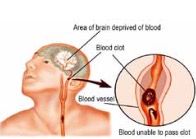
Herzkrankheit
- Schlaganfall
- Periphere Gefäßkrankheiten
Physiotherapie

Hypercholesterinämie ist weit verbreitet und mit einer enormen Morbidität und Mortalität verbunden, was zu hohen Kosten im Gesundheitswesen führt. Für die Behandlung dieser Erkrankung ist ein interprofessionelles Team, das sich der Prävention von Herzkrankheiten widmet, unerlässlich. Neben den Ärzten spielen auch Apotheker, Krankenschwestern, Ernährungsberater und Physiotherapeuten eine wichtige Rolle bei der Behandlung der Hypercholesterinämie.
Physiotherapie Auswirkungen von körperlicher Betätigung auf Lipidprofile (als Orientierungshilfe für die Wahl des Trainings)
- Aerobes Training senkt zwar nicht den LDL-C-Wert, kann aber die Insulinsensitivität verbessern, den Triglyceridspiegel senken und den HDL-Wert erhöhen
- Regelmäßige körperliche Betätigung erhöht nachweislich das HDL-Cholesterin, während der Anstieg von LDL-Cholesterin und Triglyceriden erhalten bleibt und theoretisch ausgeglichen wird. Es scheint eine lineare Dosis-Wirkungs-Beziehung zwischen dem Aktivitätsniveau und dem HDL-Cholesterinspiegel zu geben.
- Um eine Senkung des LDL-Cholesterin- und Triglyceridspiegels zu erreichen, ist jedoch eine intensivere Aktivität erforderlich.
- Längeres aerobes Training mäßiger Intensität sollte als Ausgangspunkt für diejenigen empfohlen werden, die zuvor sitzend gelebt haben oder für die Bewegung neu ist.
- Aerobes Training mit hoher Intensität scheint das Lipidprofil wirksam zu verbessern.
-

Eine Erhöhung des Kalorienverbrauchs in Verbindung mit aerobem Training (durch erhöhte Intensität und/oder Dauer) hat nachweislich einen positiven Einfluss auf die Lipoproteinlipase-Aktivität, den HDL-Cholesterinspiegel und das Lipidprofil.
- Beim Widerstandstraining hat sich durchweg gezeigt, dass ein erhöhtes Bewegungsvolumen (durch eine erhöhte Anzahl von Sätzen und/oder Wiederholungen) einen größeren Einfluss auf das Lipidprofil hat als eine erhöhte Intensität (z. B. durch Training mit hohen Gewichten und niedrigen Wiederholungen).
- Widerstandstraining stellt eine brauchbare Alternative zu aerobem Training dar oder ist unabhängig davon eine wirksame Intervention.
- Es hat sich gezeigt, dass hochintensives Training (>85 % 1 RM) nicht effektiver ist als Training mit moderater Intensität (50-85 % 1 RM).
- Die Ergänzung des aeroben Trainings durch Widerstandstraining wird die Auswirkungen auf das Lipidprofil ergänzen und möglicherweise verstärken.
In einer Pilotstudie wurde festgestellt, dass Ferritin bei postmenopausalen Frauen, die über 15 Wochen an Widerstandstraining (RT) teilnahmen, positiv mit Ferritin, Gesamtcholesterin, Low-Density-Lipoprotein und Nicht-High-Density-Lipoprotein-Cholesterin korrelierte, während es negativ mit HDL korrelierte. Zur Bestätigung dieser Ergebnisse ist jedoch eine groß angelegte Kohorte erforderlich.
- 1.0 1.1 WHO Erhöhter Cholesterinspiegel Verfügbar von:https://www.who.int/gho/ncd/risk_factors/cholesterol_text/en/ (letzter Zugriff am 9.3.2020)
- Huff T, Jialal I. Physiology, cholesterol.2019 Verfügbar von:https://www.ncbi.nlm.nih.gov/books/NBK470561/ (letzter Zugriff am 9.3.2020)
- Janapala US, Reddivari AK. Low Cholesterol Diet. InStatPearls 2019 Nov 25. StatPearls Publishing. Verfügbar von:https://www.ncbi.nlm.nih.gov/books/NBK551722/ (letzter Zugriff 9.3.2020)
- 4.0 4.1 4.2 Ibrahim MA, Jialal I. Hypercholesterolemia. InStatPearls 2019 Feb 16. StatPearls Publishing.Available from:https://www.ncbi.nlm.nih.gov/books/NBK459188/ (last accessed 9.3.2020)
- Healthline What You Should Know About Hyperlipidemia Available from:https://www.healthline.com/health/hyperlipidemia (last accessed 9.3.2020)
- Mann S, Beedie C, Jimenez A. Differential effects of aerobic exercise, resistance training and combined exercise modalities on cholesterol and the lipid profile: review, synthesis and recommendations. Sports Medicine. 2014 Feb 1;44(2):211-21. Verfügbar unter:https://www.ncbi.nlm.nih.gov/pmc/articles/PMC3906547/ (letzter Zugriff 9.3.2020)
- Ward LJ, Hammar M, Lindh-Åstrand L, Berin E, Lindblom H, Rubér M, Holm AC, Li W. Wirkt sich Widerstandstraining auf den Ferritinspiegel und die atherogenen Lipide bei postmenopausalen Frauen aus – eine Pilotstudie. Wissenschaftliche Berichte. 2020 Mar 2;10(1):1-8.