Definition av problemet
Primär hyperparatyreoidism är en oreglerad överproduktion av parathormon (PTH) som resulterar i onormal kalciumhomeostas.
Frekvens
Primär hyperparatyreoidism är vanligare hos kvinnor, incidensen är 66 per 100 000 personår hos kvinnor och 25 per 100 000 personår hos män. I en stor studie av 3,5 miljoner registrerade i Kaiser Permanente i södra Kalifornien fluktuerade incidensen över tiden men kunde inte ses minska väsentligt. Tvärtom ökade prevalensen av primär hyperparatyreoidism avsevärt i denna population. Medelåldern vid diagnosen har förblivit mellan 52 och 56 år.
Etiologi
I cirka 85 % av fallen orsakas primär hyperparatyreoidism av ett enda adenom. I 15 % av fallen är flera körtlar inblandade (dvs. antingen flera adenom eller hyperplasi). I sällsynta fall orsakas primär hyperparatyreoidism av karcinom i bisköldkörteln. Etiologin för adenom eller hyperplasi är i de flesta fall okänd. Familjära fall kan förekomma antingen som en del av de multipla endokrina neoplasisyndromen (MEN 1 eller MEN 2a), hyperparathyroid-jaw tumor (HPT-JT)-syndromet eller familjär isolerad hyperparathyroidism (FIHPT). Familjär hypokalciurisk hyperkalcemi och neonatal svår hyperparatyreoidism hör också till denna kategori. Den molekylärgenetiska grunden för MEN 1 är en inaktiverande mutation i MEN1-genen, som ligger på kromosomband 11q13. MEN 2a orsakas av en germina mutation av Ret proto-onkogenen på kromosom 10. Germinal mutation av HRPT2 lokaliserad på kromosomarm 1q är ansvarig för HPT-JT, medan FIHPT är genetiskt heterogen.
Patofysiologi
I primär hyperparatyreoidism på grund av adenom tycks den normala återkopplingen på bisköldkörtelhormonproduktionen av extracellulärt kalcium gå förlorad, vilket resulterar i en förändring av börvärdet. Detta är dock inte fallet vid primär hyperparatyreoidism till följd av paratyreoideahyperplasi. En ökning av antalet celler är troligen orsaken.
Den kroniska överdrivna resorptionen av kalcium från benet som orsakas av överdrivet bisköldkörtelhormon kan resultera i osteopeni. I allvarliga fall kan detta resultera i osteitis fibrosa cystica, som kännetecknas av subperiostal resorption av de distala falangerna, avsmalning av de distala nyckelbenen, salt- och pepparutseende på skallen och bruna tumörer på de långa benen. Detta är inte vanligt förekommande numera. Dessutom kan den kroniskt ökade utsöndringen av kalcium i urinen predisponera för bildning av njursten.
De andra symtomen på hyperparatyreoidism beror på själva hyperkalcemin och är inte specifika för hyperparatyreoidism. Dessa kan innefatta muskelsvaghet, trötthet, volymutarmning, illamående och kräkningar och i allvarliga fall koma och död. Neuropsykiatriska manifestationer är särskilt vanliga och kan omfatta depression, förvirring eller subtila brister som ofta karakteriseras dåligt och kanske inte noteras av patienten (eller kan tillskrivas åldrandet). Ökat kalcium kan öka magsyrasekretionen, och personer med hyperparatyreoidism kan ha en högre prevalens av magsårssjukdom. Sällsynta fall av pankreatit har också tillskrivits hyperkalcemi.
En prospektiv kohortstudie av Ejlsmark-Svensson et al rapporterade att hos patienter med primär hyperparatyreoidism var livskvalitetsformulärsvärdena signifikant lägre i samband med måttlig-svår hyperkalcemi än i samband med mild hyperkalcemi. Livskvaliteten tycktes dock inte vara relaterad till förekomsten av organrelaterade manifestationer av primär hyperparatyreoidism, såsom osteoporos, njurförkalkningar och nedsatt njurfunktion. Detta tyder på att hyperkalcemi är den primära drivkraften bakom en försämrad livskvalitet.
Klinisk presentation
Historia
Det kliniska syndromet vid primär hyperparatyreoidism kan lätt erinras som ”ben, stenar, abdominella stön och psykiska stön”. I och med införandet av rutinmässig mätning av kalcium i blodet i början av 1970-talet förändrades den vanligaste kliniska presentationen av primär hyperparatyreoidism från allvarlig bensjukdom eller njursten till asymtomatisk hyperkalcemi.
Skeletala manifestationer av primär hyperparatyreoidism inkluderar främst en selektiv kortikal benförlust. Ben- och ledvärk, pseudogikt och kondrokalcinos har också rapporterats. I de tidiga kliniska beskrivningarna av primär hyperparatyreoidism utvecklade vissa patienter en märklig typ av bensjukdom som kallas osteitis fibrosa cystica och som kännetecknades av ökad generaliserad osteoklastisk benresorption. Radiografiska plain film-förändringar som förknippas med osteitis fibrosa cystica inkluderar subperiostal resorption i falanger och ett fynd som är känt som salt- och pepparskalle. Denna presentation ses sällan idag förutom i medicinskt underförsörjda populationer.
Renala manifestationer inkluderar polyuri, njursten, hyperkalciuri och sällan nefrokalcinos.
Gastrointestinala manifestationer inkluderar vaga buksmärtor, anorexi, illamående, kräkningar, förstoppning, magsårssjukdom och akut pankreatit.
Neuromuskulära och psykologiska manifestationer inkluderar trötthet, muskelsvaghet, depression, oförmåga att koncentrera sig och minnesproblem eller subtila brister som ofta karakteriseras dåligt och kanske inte noteras av patienten, en vanlig beskrivning är ”brain fog”. Dessa symtom tillskrivs ofta åldrandet och vissa patienter får diagnosen kroniskt trötthetssyndrom eller fibromyalgi.
Kardiovaskulära manifestationer inkluderar hypertoni, bradykardi, förkortat QT-intervall och vänsterkammarhypertrofi.
Fysiska
Fysiska undersökningsfynd är vanligtvis icke bidragande. Undersökningen kan avslöja muskelsvaghet och depression. En palpabel nackmassa förväntas vanligen inte vid hyperparatyreoidism, även om den i sällsynta fall kan tyda på bisköldkörtelcancer. En tidigare odiagnostiserad sköldkörtelknöl är mycket oftare källan till en palpabel knöl.
Diagnostiska överväganden
Orsakerna till hyperkalcemi som resulterar i en samtidigt förhöjd parathormonnivå är få. Dessa inkluderar familjär benign (hypokalciurisk) hyperkalcemi (FHH) (se Relaterade sjukdomar), litiuminducerad hyperkalcemi och tertiär hyperparatyreoidism. En minoritet av patienterna (dvs. 10-15 %) med hyperparatyreoidism har bisköldkörtelhormonnivåer som ligger inom referensintervallet men är olämpligt höga i närvaro av förhöjda serumkalciumkoncentrationer. En undergrupp av patienter har normala kalciumnivåer med förhöjt bisköldkörtelhormon, så kallad normokalcemisk hyperparatyreoidism. När man överväger denna diagnos bör dock alla potentiella orsaker till sekundär hyperparatyreoidism (t.ex. lågt kalciumintag, gastrointestinala störningar, njurinsufficiens, D-vitaminbrist, hyperkalciuri av renalt ursprung) uteslutas. Patienter med normala kalciumnivåer och förhöjda parathormonnivåer i avsaknad av en identifierbar sekundär orsak bör övervakas för progression till hyperkalcemi.
Sekundär och tertiär hyperparatyreoidism diagnostiseras vanligen utifrån deras kliniska sammanhang. Cancerinducerad hyperkalcemi är förknippad med en låg nivå av parathormon men möjligen en hög nivå av parathormonrelaterad peptid.
Uppföljning
Laboratorieundersökningar
Totala serumkalcium- och albuminnivåer eller nivåer av joniserat kalcium bör mätas. Hyperkalcemi bör dokumenteras vid mer än ett tillfälle innan en diagnostisk utredning påbörjas.
Testning av intakt parathormonnivå är kärnan i diagnosen. En förhöjd intakt parathormonnivå med en förhöjd nivå av joniserat serumkalcium är diagnostisk för primär hyperparatyreoidism. En kalciummätning i urinen under 24 timmar är nödvändig för att utesluta FHH.
Äldre tester mätte fragment av parathormonmolekylen, t.ex. den C-terminala eller mellersta regionen av parathormon. Dessa första generationens tester anses vara föråldrade för den kliniska praktiken. Andra generationens parathormonanalyser, som allmänt kallas ”intakta” parathormonanalyser, och tredje generationens parathormonanalyser, som kallas ”hela” eller ”biointakta” parathormonanalyser, använder två olika antikroppar mot två olika segment av parathormonet. Andra och tredje generationens parathormonanalyser ger mycket mer kliniskt tillfredsställande data än första generationens analyser men har vissa begränsningar som fortsätter att utvärderas i flera studier.
Andra laboratoriefynd vid primär hyperparatyreoidism inkluderar mild hyperkloremisk acidos, hypofosfatemi och mild till måttlig ökning av kalciumutskiljningshastigheten i urinen.
Vitamin D-nivåerna bör mätas vid utvärdering av primär hyperparatyreoidism. D-vitaminbrist (en 25-hydroxivitamin D-nivå på mindre än 20 ng per milliliter) kan orsaka sekundär hyperparatyreoidism, och komplettering av D-vitaminbrist kan bidra till att sänka parathormonnivåerna. I de flesta studier är det tillräckligt att öka serumlagren av 25-hydroxivitamin D till minst 37,5 ng per milliliter för att undertrycka bisköldkörtelhormonet och förebygga sekundär hyperparatyreoidism hos personer med normal njurfunktion (även om vissa studier har föreslagit att man ska öka lagren till 50 ng per milliliter).
Bildstudier
Bildstudier används inte för att ställa diagnosen primär hyperparatyreoidism (som baseras på laboratoriedata) eller för att fatta ett beslut om huruvida man ska fortsätta med kirurgisk behandling (som baseras på kliniska kriterier). Bildundersökningar används för att vägleda kirurgen när beslut om kirurgisk behandling har fattats. Om en begränsad undersökning av bisköldkörteln ska göras är det nödvändigt med en lokaliseringsundersökning. Andra användningsområden för bildundersökningar vid den inledande utvärderingen av en patient med primär hyperparatyreoidism är kontroversiella (se Val av kirurgisk behandling, nedan).
För många patienter förblir rekommendationen för fullständig utforskning av bisköldkörteln med resektion av alla inblandade körtlar. Många kirurger är överens om att bildundersökningar inte behövs när denna kirurgiska behandling väljs. Hos patienter som har recidiverande eller persisterande hyperparatyreoidism efter en tidigare kirurgisk utforskning är dock en bildundersökning för att lokalisera involverade körtlar definitivt indicerad.
Ultrasonografi av halsen är en säker och allmänt använd teknik för lokalisering av onormala bisköldkörtlar. Den kan ge en hög grad av noggrannhet, men den är operatörsberoende och den rapporterade noggrannheten har varierat mycket i litteraturen. En fördel med ultraljud på halsen är att det kan utföras snabbt av klinikern vid den första utvärderingen. Studier av kliniskt utförd ultraljud visar på en noggrannhet som är jämförbar med noggrannheten hos traditionella röntgenavdelningar, i närheten av 75-80 %. Ultraljud, liksom nuklearmedicinsk skanning, har inte varit tillförlitligt när det gäller att upptäcka multiglandssjukdom.
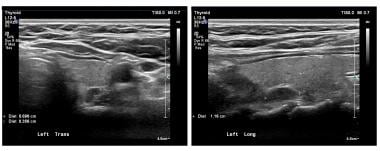 Panelerna visar en tvärgående och longitudinell (sagittal) vy av ett vänster överordnat bisköldkörteladenom på ultraljud. Skålmarkeringarna betecknar adenomet. Adenom är vanligtvis homogena och hypoekoiska.
Panelerna visar en tvärgående och longitudinell (sagittal) vy av ett vänster överordnat bisköldkörteladenom på ultraljud. Skålmarkeringarna betecknar adenomet. Adenom är vanligtvis homogena och hypoekoiska. Nukleärmedicinsk skanning med radiomärkt sestamibi är också en allmänt använd teknik. Sestamibi används vanligen vid avbildning av hjärtat och visade sig genom en tillfällighet ackumuleras i adenom i bisköldkörteln. Denna radionuklid koncentreras i sköldkörtel- och bisköldkörtelvävnad men tvättas vanligtvis bort från normal sköldkörtelvävnad på mindre än en timme. Den finns kvar i onormal bisköldkörtelvävnad. Se bilden nedan.
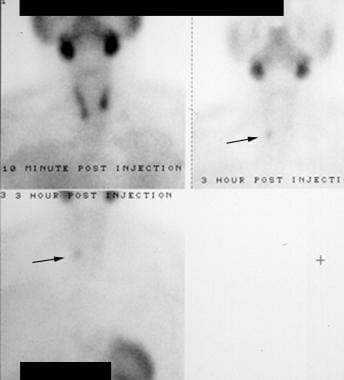 Hyperparatyreoidism. Technetium-99m (99mTc) sestamibi radionuklidskanning. Den tidiga bilden (uppe till vänster) visar upptag i spottkörtlarna och sköldkörteln. De senare bilderna (höger och nederst) visar utspolning från sköldkörteln men persistens i området för den högra nedre sköldkörtelloben (pilar). Detta visade sig vara ett höger bisköldkörteladenom.
Hyperparatyreoidism. Technetium-99m (99mTc) sestamibi radionuklidskanning. Den tidiga bilden (uppe till vänster) visar upptag i spottkörtlarna och sköldkörteln. De senare bilderna (höger och nederst) visar utspolning från sköldkörteln men persistens i området för den högra nedre sköldkörtelloben (pilar). Detta visade sig vara ett höger bisköldkörteladenom. På fördröjda bilder ses en onormal bisköldkörtel som ett ihållande aktivitetsfokus. Skannerns känslighet för att upptäcka solitära adenom har varierat mycket i litteraturen men rapporteras i allmänhet till 60-90 %. Testets främsta svaghet är att diagnostisera multiglandulär sjukdom. I detta fall sjunker känsligheten till cirka 50 %. De flesta moderna sestamibi-scanningar utförs med single-photon computed tomography (SPECT). Denna teknik (se bilden nedan) kombinerar detektering av radioaktivitet med den detaljerade avbildningen av datortomografi, vilket möjliggör bättre känslighet och mer exakt anatomisk lokalisering än standard planar avbildning (som visas ovan).
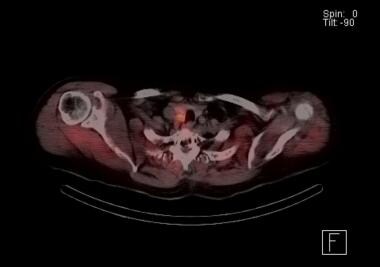 Sestamibi paratyreoidea skanning med SPECT skanning. Den orangefärgade färgen indikerar ackumulering av radionuklider. Fynden tyder på förekomst av ett högersidigt bisköldkörteladenom strax bakom sköldkörtelloben. Vid undersökning konstaterades att den här patienten hade intilliggande dubbla adenom på höger sida.
Sestamibi paratyreoidea skanning med SPECT skanning. Den orangefärgade färgen indikerar ackumulering av radionuklider. Fynden tyder på förekomst av ett högersidigt bisköldkörteladenom strax bakom sköldkörtelloben. Vid undersökning konstaterades att den här patienten hade intilliggande dubbla adenom på höger sida. En stor fördel med sestamibi-scanning av bisköldkörteln är förmågan att upptäcka ektopiska bisköldkörtlar, särskilt i mediastinum.
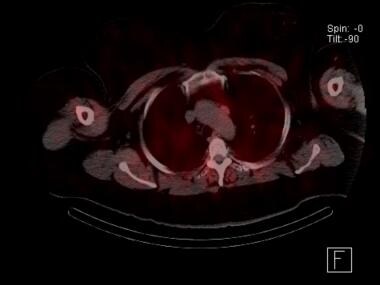 Sestamibi parathyroid scan med SPECT scan som visar ett ektopiskt mediastinalt parathyroid adenom intill aortabågen. Den här patienten hade genomgått en misslyckad undersökning av halsen. En transthorakal, robotisk excision var kurativ.
Sestamibi parathyroid scan med SPECT scan som visar ett ektopiskt mediastinalt parathyroid adenom intill aortabågen. Den här patienten hade genomgått en misslyckad undersökning av halsen. En transthorakal, robotisk excision var kurativ. Användningen av fyrdimensionell (4D) datortomografi för lokalisering av bisköldkörteln ökar. Undersökningen kan göras antingen utan kontrast eller med dynamisk kontrastbildning. Bisköldkörteladenom förstärks starkt med kontrast på grund av deras höga vaskularitet, och sedan tvättas kontrasten snabbt bort. Fyradimensionella CT-skanningsstudier har visat så höga känslighetsnivåer som 88 %. Den största retrospektiva studien som finns tillgänglig när detta skrivs rapporterade en total sensitivitet på 79 %. Liksom andra bildundersökningar är 4D-CT-skanning mindre känslig när det gäller att upptäcka multiglandulär sjukdom (43-67 % ) än sjukdom i en enda körtel (92-94 % ). I vissa studier har man hävdat att en CT-skanning i två faser är lika effektiv som 4D-modaliteten när det gäller lokalisering av paratyroiderna, även vid små adenom, reoperation och multiglandulär sjukdom, med mindre strålningsexponering för patienten. ) Även om tekniken med två faser minskar strålningsexponeringen sker detta dock troligen på bekostnad av optimal noggrannhet.
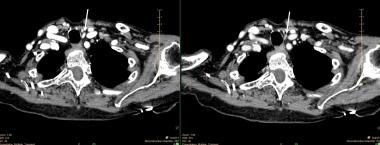 En liten, vänster nedre paratyreoideaadenom som visas på en 4D-CT-scanning. Den vänstra panelen är en enskild bild från den tidiga kontrastfasen som visar intensiv förstärkning. Den högra panelen visar en snabb utvattning av kontrasten. De vita pilarna pekar på adenomet.
En liten, vänster nedre paratyreoideaadenom som visas på en 4D-CT-scanning. Den vänstra panelen är en enskild bild från den tidiga kontrastfasen som visar intensiv förstärkning. Den högra panelen visar en snabb utvattning av kontrasten. De vita pilarna pekar på adenomet. Magnetisk resonanstomografi (MRI) har inte allmänt använts för lokalisering av bisköldkörteln i de flesta centra, och studier avseende denna modalitet har i allmänhet varit små och har alla använt sig av kontrast. Nyare tekniker, som konceptuellt liknar 4D-CT-scanning, håller på att utvecklas som kan öka MRI:s känslighet och utöka dess användbarhet.
Dual-energy radiographic absorptiometry är ett användbart verktyg för att påvisa skelettpåverkan vid primär hyperparatyreoidism. Observera att hyperparatyreoidism företrädesvis påverkar det kortikala benet vid radius (distala tredjedelen). Vid allvarlig primär hyperparatyreoidism visar skelettröntgenbilder patognomoniska förändringar som salt- och peppardegranulering i skallen och subperiostal benresorption i falangerna. Vanliga röntgenbilder är dock i allmänhet inte användbara för rutinmässig användning vid diagnos och behandling av hyperparatyreoidism.
En studie av Thimmappa et al föreslog att bildundersökningar kan användas i stället för intraoperativa paratyreoideaanalyser (diskuteras nedan) för att förutsäga bot vid kirurgi för primär hyperparatyreoidism. Undersökarna beskrev följande protokoll :
-
Två preoperativa lokaliseringsstudier, inklusive en med kirurgiskt utförd ultraljud, utförs
-
Preoperativa vitamin D-nivåer bedöms, och tillägg ges enligt indikation
Rapporten hävdade att hos utvalda patienter med stark bekräftelse mellan de två lokaliseringsstudierna och intraoperativa fynd som stämmer överens med dessa studier, kan intraoperativa bisköldkörtelanalyser inte behövas, och studien visade att botningsfrekvensen hos patienter som använde sig av detta protokoll var likvärdig med den som uppnåddes med hjälp av bisköldkörtelanalyser.
Förfaranden
Bilateral provtagning från inre jugularvenen används för att hjälpa till att lokalisera ektopiska adenom i bisköldkörteln, vanligen i fall av misslyckad kirurgisk utforskning när standardbildteknik inte har hjälpt. Denna teknik bör i allmänhet reserveras för centra med specialister och för mycket utvalda patienter.
Behandling
Kirurgisk excision av onormala bisköldkörtlar (se nedan för detaljer om kirurgisk behandling) erbjuder den enda permanenta, botande behandlingen för primär hyperparatyreoidism. Det råder allmän enighet om att kirurgisk behandling bör erbjudas alla patienter med symtomgivande sjukdom. Författarna vill dock påpeka att symtom ofta avfärdas av både läkare och patienter; trötthet är ett extremt vanligt symtom som ofta ignoreras, särskilt hos äldre, som ofta tillskriver det till åldrande eller andra orsaker. Det finns en viss kontrovers om den optimala hanteringen av asymtomatiska patienter.
Riktlinjer för hanteringen av asymtomatisk primär hyperparatyreoidism uppdaterades 2013 av den fjärde internationella workshopen om asymtomatisk primär hyperparatyreoidism. Indikationer för kirurgi inkluderar följande :
-
Serumkalcium >1 mg/dL över den övre gränsen för referensintervallet
-
Bone mineral density T-score vid eller under -2.5 (hos perimenopausala eller postmenopausala kvinnor och hos män som är 50 år eller äldre) vid ländryggen, den totala höften, lårbenshalsen, eller distala 1/3 radius
-
Vertebral fraktur som framgår av röntgen eller vertebral fracture assessment (VFA)
-
Kreatininclearance på < 60 cc/min
-
TjugoFyra timmars urinkalciumutsöndring >400 mg/dag och ökad stenrisk bedömd genom biokemisk stenriskanalys.
-
Förekomst av nefrolithiasis eller nefrokalcinos som fastställts med hjälp av radiografi, ultraljud, eller datortomografi
-
Ålder under 50 år
Vissa kliniker förespråkar kirurgisk behandling hos alla patienter med primär hyperparatyreoidism, modifierad endast för de patienter som inte kan tolerera kirurgi. De hävdar att operationen i allmänhet tolereras väl, att en sådan behandling förebygger komplikationer (t.ex. osteoporos) och att den kan vända symtom som patienterna ofta inte inser att de har (t.ex. trötthet, lätt depression). Dessutom är övervakningen av asymtomatiska patienter dyr och besvärlig. Detta mer liberala tillvägagångssätt har formulerats av en expertgrupp som sammankallats av American Association of Clinical Endocrinologists och American Association of Endocrine Surgeons. De drog slutsatsen att ”…operativ behandling bör övervägas och rekommenderas för alla asymtomatiska patienter med PHPT som har en rimlig förväntad livslängd och lämpliga riskfaktorer för operation och anestesi”. Detta proaktiva tillvägagångssätt bör, liksom alla paratyroidektomier, vara beroende av att det finns tillgång till en erfaren, välutbildad kirurg.
En enkätstudie av Sharata et al av primärvårdsleverantörer i USA visade att endast en minoritet av respondenterna visade sig vara väl förtrogna med hanteringsstrategier för primär hyperparatyreoidism. Undersökarna fann att 31 % av de 109 kliniker som svarade på enkäten kände till hela skalan av kriterier för kirurgiskt ingrepp hos asymtomatiska patienter och att 34 % kunde korrekt identifiera korrekt övervakningstestning för patienter som observeras. Bland patienter under observation genomgick endast 16 % korrekta övervakningsundersökningar.
Hantering av svår hyperkalcemi i akut läge
Reduktion av förhöjt serumkalcium kan åstadkommas genom användning av intravaskulär volymexpansion med natriumklorid och loopdiuretika som furosemid när den intravaskulära volymen är återställd. Läkemedel som kalcitonin och IV-bisfosfonat har använts som en tillfällig åtgärd före kirurgisk behandling.
Non-kirurgisk vård och långtidsövervakning
Symtomatiska patienter som inte genomgår kirurgi kräver långtidsövervakning. Rekommendationerna omfattar bedömning av öppna tecken och symtom på hyperparatyreoidism årligen, årliga serumkalcium- och kreatinintest samt utvärdering av benmineraltäthet (ryggrad, höft och underarm) vart 1-2:e år.
Patienter med primär hyperparatyreoidism bör upprätthålla ett måttligt dagligt intag av elementärt kalcium på 800-1000 mg och ett D-vitaminintag som är lämpligt för deras ålder och kön. Upprätthållande av god hydrering, deltagande i regelbunden motionsaktivitet och undvikande av immobilisering och vissa läkemedel (t.ex. tiazider, diuretika och litium) är önskvärt.
Farmakoterapi
Östrogenbehandling av postmenopausala kvinnor har visat sig orsaka en liten minskning av serumkalcium (0,5-1 mg/dL) utan att paratyroideahormonet förändras. Östrogen har också positiva effekter på ländryggens och lårbenshalsens benmineraltäthet (BMD). På grund av de risker som är förknippade med östrogenersättning bör det dock inte användas i det enda syftet att behandla primär hyperparatyreoidism.
Selektiva östrogenreceptormodulatorer, såsom raloxifen, har visat sig orsaka en minskning av serumkalcium i samma storleksordning som observerats med östrogen.
Bisfosfonater, särskilt alendronat, har visats förbättra BMD vid ryggraden och höft-BMD hos patienter med primär hyperparatyreoidism. Ingen signifikant förändring av bisköldkörtelhormon, kalcium eller 24-timmars kalcium i urinen har rapporterats. Behandling med en bisfosfonat som alendronat kan övervägas hos patienter med primär hyperparatyreoidism och låg BMD som inte kan eller vill genomgå en operation.
Kalcimimetiska läkemedel aktiverar kalciumsensorreceptorn och hämmar bisköldkörtelcellernas funktion. Behandling med cinacalcet resulterade i minskning utan normalisering av bisköldkörtelhormonnivåerna, minskning och till och med normalisering av serumkalcium, men ingen ökning av BMD observerades.
Andra behandlingar
Perkutan alkoholinjektion, ablation med ultraljudsenergi och andra perkutana ablationstekniker av bisköldkörteln har föreslagits som alternativa behandlingar hos patienter med primär hyperparatyreoidism som inte kan eller vill genomgå operation. Även om studier av dessa tekniker fortsätter kan deras rutinmässiga användning ännu inte stödjas.
Kirurgisk behandling
Kirurgisk behandling bör erbjudas de flesta patienter med primär hyperparatyreoidism. Det historiska kriteriet-standardoperativa tillvägagångssättet är fullständig undersökning av halsen med identifiering av alla bisköldkörtlar och avlägsnande av alla onormala körtlar. Ungefär 85 % av fallen av primär hyperparatyreoidism orsakas av ett enda adenom. De flesta patienter som genomgår en fullständig undersökning av halsen för att utvärdera alla bisköldkörtlar får därför utstå en onödig dissektion. I stället för att undersöka alla bisköldkörtlar har man utvecklat en nyare teknik, riktad paratyroidektomi. Denna teknik bygger på preoperativa bildundersökningar för att lokalisera den onormala körteln. Kirurgen tar sedan bort endast den körteln, utan att visualisera de andra körtlarna.
Med moderna avbildningstekniker kan en onormal bisköldkörtel upptäckas preoperativt i 70-80 % av fallen. Ingen aktuell avbildningsstudie är dock tillförlitlig för att upptäcka flera onormala körtlar. Därför krävs en ytterligare metod för att bekräfta att inga andra onormala körtlar finns efter excision av den avbildade lesionen. För detta ändamål använder de flesta centra intraoperativ analys av bisköldkörtelhormon. Eftersom plasmahalveringstiden för parathormon endast är cirka 4 minuter, sjunker nivån snabbt efter resektion av källan. Om nivån inte sjunker efter resektion av den identifierade onormala körteln förlängs ingreppet för att möjliggöra ytterligare undersökning. Den intraoperativa parathormonanalysen är dock vanligtvis endast tillgänglig på centra som utför en stor mängd parathyroidektomier.
Ett fåtal författare har förespråkat radioguidad parathyroidektomi, där man med hjälp av en handhållen sond upptäcker det märkta sestamibi i den onormala körteln. De flesta centra har övergett denna teknik eftersom om körteln markeras väl med sestamibi, vilket möjliggör adekvat preoperativ avbildning, är användningen av den handhållna sonden intraoperativt onödig i de flesta fall.
Greene et al undersökte trenderna i kirurgernas användning av bilateral kontra begränsad prospektering för parathyroideektomi mellan 1998 och 2008. Genom att undersöka 256 kirurger (medlemmar i American Association of Endocrine Surgeons och American College of Surgeons), som tillsammans stod för 46 % av operationerna av bisköldkörteln i USA, fann forskarna att 2008 använde sig 10 % av kirurgerna av bilateral utforskning av halsen, 68 % använde sig av begränsad utforskning och 22 % använde sig av båda dessa utforskningstekniker i sin praktik. År 1998 var statistiken för kirurger som använde bilateral, begränsad eller båda typerna av undersökning 74 %, 11 % respektive 15 %. Studien visade att de läkare som är mest benägna att använda begränsad prospektering är endokrinkirurger, kirurger som arbetar med stora volymer och kirurger vars mentorer använde begränsad prospektering.
Författarna konstaterade också att hälften av de tillfrågade allmänkirurgerna år 2008 aldrig övervakade bisköldkörtelhormon intraoperativt (oavsett om de använde bilateral eller begränsad prospektering), medan detsamma gällde för mindre än 10 % av de endokrinkirurgerna. Dessutom fanns det stora variationer ”bland undergrupper av kirurger i operativa volymer, indikationer för bilateral halsundersökning, vård, expertis med och sestamibi och uppfattningar om helande och komplikationsfrekvenser”. Greene och hans medförfattare drog slutsatsen att på grund av de många skillnader som finns i den kirurgiska hanteringen av hyperparatyreoidism kan riktlinjer för bästa praxis behöva definieras.
För familjära sjukdomar, såsom MEN 1, utförs total paratyreoidektomi tillsammans med cervikal thymektomi och autotransplantation till underarmen. Kryokonservering av viss bisköldkörtelvävnad rekommenderas också.
Paratyroidektomi tolereras vanligtvis väl. De största riskerna är skada på de återkommande larynxnerverna och hypoparatyreoidism på grund av resektion eller devaskularisering av alla bisköldkörtlar. Även om lokalbedövning har använts med framgång för detta ingrepp, särskilt vid de riktade tillvägagångssätten under vilka ett enskilt adenom lokaliseras preoperativt, används oftast allmän anestesi. Hos patienter där hyperkalcemi (och därmed dehydrering) har varit allvarlig måste särskild uppmärksamhet riktas mot att perioperativt återställa vätskebalansen. Nackens rörlighet måste bedömas för att säkerställa korrekt positionering i operationssalen.
Teknik för fullständig utforskning av halsen med identifiering av alla bisköldkörtlar
Den mest kritiska aspekten för att säkerställa att operationen lyckas är identifiering av alla fyra bisköldkörtlarna och avlägsnande av alla onormala körtlar. Vid hyperplasi med fyra körtlar utförs en 3,5 körtel (subtotal) parathyroidektomi. Ungefär 50-70 mg av den mest normalt utseende vävnaden lämnas kvar. En icke absorberbar sutur lämnas kvar som en tagg för att identifiera körteln om en reoperation skulle bli nödvändig.
Patienten placeras i gräsmattestolsläge med nacken utsträckt över en tvärställd axelrulle. Denna position möjliggör full exponering av främre halsstrukturer och förbättrar det venösa dränaget.
Ett lågt tvärgående snitt placerat i en hudvecka ger det bästa kosmetiska resultatet. Snittets längd måste vara tillräcklig för att möjliggöra en grundlig utforskning av alla potentiella platser för bisköldkörtlarna; med tanke på elasticiteten hos nackens hudflikar, möjliggör dock ett snitt på 2 till 5 cm vanligen en säker identifiering av viktiga strukturer.
När hemostas av hudsnittet har uppnåtts utvecklas subplatysmala flikar överst till sköldkörtelns broskklyftan och underst till den platta delen av manubrium. Musklerna sternohyoid och sternothyroid (band) separeras i mittlinjen för att frilägga sköldkörteln. Om preoperativa lokaliseringsstudier tyder på ett bisköldkörteladenom närmar man sig den sidan först.
Frekvent kan en mellersta sköldkörtelvena behöva ligeras för att säkerställa adekvat mobilisering av sköldkörtelloben. Sköldkörtelloben lyfts upp från arteria carotis och dras tillbaka medialt. Den nedre sköldkörtelartären identifieras efter trubbig och skarp dissektion av den areolära vävnaden anteriort och medialt i förhållande till den gemensamma karotisartären och posteromedialt i förhållande till sköldkörtelloben. Nerven recurrent laryngeal identifieras härnäst, inferiört och lateralt till den nedre loben av sköldkörteln.
Skärningspunkten mellan den nedre sköldkörtelartären och den recurrent laryngealnerven är ett viktigt landmärke eftersom de flesta bisköldkörtlar, över- och underordnade, är lokaliserade inom 2 cm från detta område. De övre bisköldkörtlarna ligger dorsalt i de övre två tredjedelarna av sköldkörtelloben och bakåt i förhållande till den återkommande larynxnerven. De nedre körtlarna, som är mindre konsekventa när det gäller lokalisering, kan vanligtvis hittas nedre delen av den nedre sköldkörtelartären och ventrala delen av den återkommande larynxnerven. De ligger vanligen inom 1 cm från den nedre loben av sköldkörteln.
Ibland kan inte alla bisköldkörtlar identifieras. I sådana fall undersöks de vanliga platserna på nytt först, eftersom de flesta bisköldkörtlarna ligger i typiska områden. Om bisköldkörtlarna inte identifieras på dessa ställen utförs en systematisk sökning, med hänsyn till nedgångsvägen för övre och undre bisköldkörtlar.
Interiöra körtlar kan vara belägna i ligamentet thyrothymic. De kan vara svåra att identifiera, särskilt efter delning av den nedre sköldkörtelvenen, en manöver som gör att körteln kan dra sig tillbaka in i övre mediastinum. En annan plats för ektopiska inferiora bisköldkörtlar är thymus. Om en inferiör körtel inte kan lokaliseras kan en cervikal tymektomi utföras, varvid man lyfter upp så mycket tymusvävnad superior från mediastinum som kan göras på ett säkert sätt.
Superiora bisköldkörtlar ligger vanligen dorsalt i förhållande till de övre två tredjedelarna av sköldkörteln. Ibland ligger dessa körtlar i anslutning till de övre sköldkörtelkärlen. Andra platser är bland annat karotisskidan eller bakre delen av matstrupen eller svalget (retroesofagealt). Slutligen kan både den övre och den undre bisköldkörteln vara avvikande belägna inom sköldkörtelkapseln. Vissa kirurger utför en lobektomi av sköldkörteln på den sida där den onormala körteln saknas efter ett uttömmande sökande på de ovan nämnda platserna. Median sternotomi bör i allmänhet inte utföras under den första utforskningen av halsen vid hyperparatyreoidism.
Abnormalt förstorade körtlar excideras efter bekräftelse av den normala storleken på andra körtlar. Under excisionen är det viktigt att undvika kapselruptur av den onormala körteln eftersom detta kan vara förknippat med implantation av parathyreoideaceller i operationsområdet och efterföljande parathyromatos. Paratyroider kan identifieras av mycket erfarna kirurger på grundval av utseende och läge. Vid behov bör identifieringen av bisköldkörtlarna bekräftas histologiskt genom fryst snittundersökning. Vid total parathyreoidektomi med autotransplantation bör vävnad från bisköldkörteln kryopreserveras för framtida autotransplantation om den första transplantationen inte fungerar tillfredsställande.
Teknik för riktad parathyreoidektomi
I många avseenden liknar den operativa tekniken den som beskrivs ovan för en fullständig utforskning av bisköldkörteln. Skillnader noteras nedan.
En adekvat avbildning av den onormala körteln före operationen är väsentlig. Dessutom bör arrangemang för intraoperativ mätning av bisköldkörtelhormon bekräftas. En linje för provtagning av perifert venöst blod bör upprättas. Ofta ger den distala vena saphena den mest bekväma åtkomsten.
Vissa kirurger ändrar snittets placering baserat på adenomets preoperativa läge. Den här författaren föredrar ett litet snitt (dvs. ~2 cm) på standardplaceringen för ett halsincision. Detta snitt kan lätt förlängas om omfattande utforskning skulle visa sig nödvändig.
En baslinje nivå av parathormon tas omedelbart före hudincisionen. Efter identifiering och dissektion av adenomet tas en nivå före snittet fram. Manipulering av körteln orsakar ibland betydande ökningar, ibland mer än 10 gånger, av nivån av bisköldkörtelhormon. Efter excision av körteln tas nivåer av bisköldkörtelhormon 5 minuter och 10 minuter efter excisionen. Kriterier för adekvat excision är antingen en 50-procentig minskning av parathormon från baslinjenivån till nivån 10 minuter efter excision eller en 50-procentig minskning av parathormon från nivån före excision vid 10 minuter och en nivå efter excision som ligger under baslinjenivån.
Incisionen kan stängas medan de sista nivåerna av bisköldkörtelhormon bearbetas, men patienten bör förbli under anestesi och det sterila fältet bibehållas tills resultaten av analysen av bisköldkörtelhormon är kända.
Om en riktad parathyroidektomi utförs framgångsrikt kan de flesta av dessa patienter skrivas ut på ett säkert sätt samma dag som operationen.
Komplikationer och postoperativ vård
För en fullständig paratyreoideaexploration är postoperativ hypoparatyreoidism och hypokalcemi ett bekymmer, men de är ytterst ovanliga efter en riktad paratyreoidektomi och begränsad nackexploration. Hypokalcemi är vanligare efter bilateral parathyreoideaexploration, särskilt när subtotal parathyroidektomi utförs. Nadir av serumkalcium inträffar vanligen 24-72 timmar postoperativt. Många patienter blir hypokalcemiska, men få blir symtomatiska. Å andra sidan kan milda symtom på hypokalcemi uppträda under de första dagarna efter paratyroideektomi, även om en begränsad utforskning har gjorts, utan att hypokalcemi kan verifieras. På grund av detta administrerar vissa behandlare rutinmässigt orala kalciumtillskott postoperativt.
Hypokalcemi efter parathyreoideakirurgi kan bero på hungrig bensyndrom där kalcium och fosfor snabbt deponeras i benet. Detta kännetecknas av hypoparatyreoidism och övergående, men ibland allvarlig, hypokalcemi tills de normala körtlarna återfår sin känslighet.
Om hypoparatyreoidism kvarstår krävs ett oralt tillskott av kalcium och D-vitamin. Kalciumcitrat eller kalciumkarbonat kan påbörjas med 400-600 mg elementärt kalcium fyra gånger per dag. Vissa patienter behöver betydligt mer. Calcitriol inleds med 0,5 mcg två gånger dagligen och ökas vid behov. Patienter hos vilka total paratyreoidektomi och autotransplantation utförs kan förväntas kräva tillfälligt kalciumtillskott.
Om en recurrent laryngeal nerv transekteras under paratyreoidektomi är omedelbar reparation indicerad. Om man inte vet att den recurrenta nerven är skadad intraoperativt men dysfunktion föreslås eftersom patienten har utvecklat ny heshet, väljs avvaktande behandling initialt eftersom de flesta patienter återfår nervfunktionen under några veckor till månader. Laryngoskopi är indicerat för att dokumentera både dysfunktion och återhämtning av funktionen.
En potentiellt livshotande nödsituation under den postoperativa perioden är utvecklingen av ett expanderande hematom i det pretrakeala utrymmet. Denna komplikation måste uppmärksammas och behandlas omedelbart genom att öppna såret och evakuera hematomet. Om det inte behandlas kan larynxödemet utvecklas snabbt och orsaka luftvägsobstruktion. Dessutom kan ödemet förhindra endotrakeal intubation, och öppnandet av såret bör föregå varje intubationsförsök.
De flesta små hematom behöver inte behandlas. En subplatysmal vätskeansamling kan ibland bildas, och dessa behandlas vanligen adekvat med en enda aspiration. I några få fall kan aspirationen behöva upprepas. I sällsynta fall kan ett dränage behöva placeras för återkommande vätskeansamlingar.
Behandlingsresultat
Hälsningsfrekvensen efter kirurgi för primär hyperparatyreoidism är mycket hög i experthänder, cirka 97-98 %. Ett botande definieras i allmänhet som normaliserat serumkalcium. Nivåerna av parathormon kan dock vara förhöjda postoperativt hos så många som 20-40 % av patienterna. Om serumkalciumet förblir inom referensintervallet tyder detta förhöjda tillstånd vanligen inte på en kvarstående sjukdom, men kan indikera en högre risk för återfall. Många patienter med primär hyperparatyreoidism har D-vitaminbrist, och en ersättning kan korrigera den förhöjda koncentrationen av bisköldkörtelhormon. Det finns också vissa svaga bevis för att kalciumtillskott kan minska en isolerad förhöjning av bisköldkörtelhormon efter paratyroidectomi.
Livskvaliteten har upprepade gånger visat sig förbättras efter paratyroidektomi. Framför allt har livskvaliteten också visat sig genomgå en mätbar förbättring hos ”asymptomatiska” patienter, vilket understryker det faktum att vissa lindriga symtom kan gå obemärkta förbi av patienter och kliniker.
Följning
Patienterna ses 1-2 veckor efter operationen och serumkalcium, 25-hydroxivitamin D-nivåer och bisköldkörtelhormonnivåer erhålls. D-vitaminbrist är särskilt vanligt hos patienter med hyperparatyreoidism. Många behandlare lägger rutinmässigt till kalcium- och D-vitamintillskott postoperativt för att hjälpa till att återställa benförlusten och komplettera dåligt kostintag.
Analyser har visat att återfallsfrekvensen efter framgångsrik paratyroidektomi är cirka 10-15 % vid långtidsuppföljning, vilket är mycket högre än vad man historiskt sett har trott. Långtidsuppföljning rekommenderas därför, med årliga kalcium- och bisköldkörtelhormonbestämningar.