US Pharm. 2009;34(5):HS-8-HS-12.
L’ipertensione è una delle condizioni mediche croniche più comuni negli Stati Uniti, che colpisce il 29% delle persone di età superiore ai 18 anni.1 L’ipertensione è un fattore di rischio stabilito per le malattie cardiovascolari, cerebrovascolari e renali.2 Gravi aumenti della pressione sanguigna (BP) possono provocare danni acuti agli organi finali con morbilità o mortalità significative.3
Le crisi ipertensive si incontrano in una vasta gamma di pazienti e si verificano con vari gradi di gravità.4 Il riconoscimento tempestivo, la valutazione e il trattamento appropriato di queste condizioni sono fondamentali per prevenire danni permanenti agli organi finali.5 Questo articolo esamina la comprensione attuale delle crisi ipertensive, la valutazione del rischio di un paziente di danni agli organi finali, le strategie di gestione per la riduzione della pressione sanguigna e gli agenti terapeutici comunemente usati.
Panoramica
Il Joint National Committee on Prevention, Detection, Evaluation, and Treatment of High Blood Pressure non definisce specificamente la crisi ipertensiva.2 Si considera generalmente che una crisi avvenga quando la pressione sistolica (SBP) supera i 180 mmHg o la pressione diastolica (DBP) supera i 120 mmHg.2 Le crisi ipertensive sono ulteriormente classificate come emergenza ipertensiva (è presente un danno acuto agli organi finali) o urgenza ipertensiva (è assente un danno acuto agli organi finali).6 È importante distinguere tra urgenza ipertensiva ed emergenza ipertensiva quando si formula un piano terapeutico.
Nonostante la crescente conoscenza e i progressi nella gestione dell’ipertensione cronica, si stima che dall’1% al 2% dei pazienti con ipertensione avranno un’emergenza ipertensiva in un certo momento della loro vita.4 La maggior parte dei pazienti che presentano un’emergenza ipertensiva hanno una precedente diagnosi di ipertensione e sono stati prescritti farmaci antipertensivi.7 È comune (più del 50% delle volte) che i pazienti che presentano un’emergenza ipertensiva siano stati poco aderenti al loro regime antipertensivo in qualche momento della settimana precedente.7,8 I tassi di episodi di emergenza ipertensiva sono più alti tra gli anziani, gli afroamericani e gli individui di basso status socioeconomico, e gli uomini sono colpiti due volte più spesso delle donne.8,9 I pazienti che si presentano con ipertensione grave possono rappresentare fino al 25% di tutte le visite ai dipartimenti di emergenza (ED) urbani affollati.4
Patofisiologia
La maggior parte dei pazienti ha un aumento persistente della pressione – derivante da ipertensione essenziale o secondaria – per anni prima di manifestare una crisi ipertensiva.7 La causa dell’innalzamento grave e rapido della pressione non è pienamente compresa, ma si ipotizza che un brusco aumento della resistenza vascolare sistemica sia precipitato da vasocostrittori umorali.3 Il successivo aumento della pressione genera stress meccanico e danno endoteliale, che porta all’attivazione della cascata di coagulazione e delle piastrine; questo si traduce in un deposito di fibrina, e quindi necrosi fibrinoide delle arteriole.3 Questo processo induce l’ischemia dell’organo finale e innesca il rilascio di ulteriori mediatori vasoattivi che generano un ciclo di lesioni continue.3,10 Inoltre, il sistema renina-angiotensina viene spesso attivato, portando ad un’ulteriore vasocostrizione e alla produzione di citochine proinfiammatorie.10 Tutti questi meccanismi contribuiscono alla rapida progressione dell’ipoperfusione degli organi finali, all’ischemia e alla disfunzione che definiscono un’emergenza ipertensiva.
Valutazione e gestione
I sintomi clinici osservati in un paziente con emergenza ipertensiva sono direttamente correlati alla particolare disfunzione degli organi finali che si è verificata (TABELLA 1).4-6 I pazienti spesso si presentano per la valutazione di un nuovo disturbo legato alla loro pressione elevata.7 Le manifestazioni della disfunzione degli organi finali variano da paziente a paziente. Il rapido triage del paziente e la valutazione del medico dovrebbero avvenire per identificare il potenziale danno agli organi finali in corso. Dovrebbe essere eseguito un esame fisico che includa la valutazione delle pulsazioni in tutte le estremità, l’auscultazione dei polmoni per un possibile edema polmonare, l’ascolto di galoppi o soffi al cuore e un accurato esame neurologico e fundoscopico.5 I farmacisti possono aiutare a fare un resoconto medico che si concentri sulla storia dell’ipertensione. È auspicabile valutare l’aderenza del paziente all’attuale regime di farmaci antipertensivi e sapere quanto tempo è trascorso dall’assunzione dell’ultima dose. Uno screening completo della storia dei farmaci, compreso l’uso di OTC, è imperativo per identificare le possibili cause secondarie dell’aumento della pressione.

La gestione dell’urgenza ipertensiva differisce da quella dell’emergenza ipertensiva poiché non è presente alcun danno acuto agli organi finali. In questi pazienti, la pressione elevata può rappresentare un riconoscimento acuto dell’ipertensione cronica. L’utilizzo di farmaci orali per abbassare gradualmente la pressione nell’arco di 24-48 ore (h) è l’approccio migliore alla gestione.11 Una rapida riduzione della pressione può essere associata a una significativa morbilità nell’urgenza ipertensiva causata da improvvisi cambiamenti della pressione di perfusione e da una risposta autoregolatoria smussata con l’ipertensione di lunga data.6
In un’emergenza ipertensiva, il danno agli organi finali è già presente. L’autoregolazione alterata esiste in questi pazienti; pertanto, una correzione rapida ed eccessiva della pressione può ridurre ulteriormente la perfusione e propagare ulteriori danni.6 L’emergenza ipertensiva è gestita al meglio con l’infusione continua di un agente antipertensivo a breve durata d’azione e titolabile.5 Il paziente deve essere gestito in un’unità di terapia intensiva con un attento monitoraggio e si deve considerare l’uso di una linea arteriosa per ottenere letture accurate della pressione. L’obiettivo non è quello di abbassare rapidamente la pressione a meno di 140/90 mmHg; piuttosto, l’obiettivo iniziale è una riduzione controllata della pressione arteriosa media (MAP = /3) fino al 25% entro pochi minuti o ore. Se il paziente è stabile, si può tentare un’ulteriore riduzione a 160/110 mmHg nelle 2-6 ore successive. Se il paziente rimane stabile con queste riduzioni, si può tentare una lenta normalizzazione della pressione agli obiettivi prefissati con agenti orali nelle 24-48 ore successive.2
Farmacoterapia
Sono disponibili diversi farmaci per la gestione delle crisi ipertensive.12 L’agente da scegliere in una data situazione dipenderà dallo scenario clinico. Gli agenti orali come la clonidina e il captopril sono utili nella gestione dell’urgenza ipertensiva; gli agenti parenterali titolabili sono preferiti nel trattamento dell’emergenza ipertensiva.6,11 La nifedipina a rilascio immediato è potenzialmente pericolosa nei pazienti con crisi ipertensive e non è raccomandata.13 A causa della farmacodinamica imprevedibile, le vie sublinguale e intramuscolare devono essere evitate con tutti i farmaci usati per gestire le crisi ipertensive. Quello che segue è un riassunto degli agenti antipertensivi raccomandati per via endovenosa (vedi anche TABELLA 2).
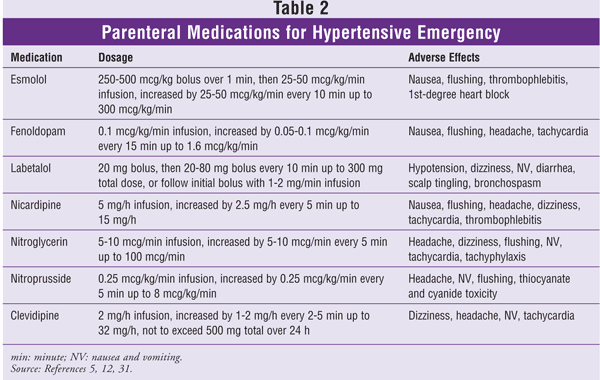
Esmololo: Questo è un bloccante dei recettori beta1-adrenergici ad azione rapida, parenterale, cardioselettivo. Il suo inizio d’azione è entro 60 secondi (s) e la sua durata d’azione è da 10 a 20 minuti (min).14 Il metabolismo dell’esmololo avviene tramite rapida idrolisi dei legami esteri da parte delle esterasi dei globuli rossi (RBC); non dipende dalla funzione renale o epatica.14 L’esmololo viene somministrato con una dose di carico da 250 a 500 mcg/kg in 1 minuto, seguita da un’infusione a partire da 25-50 mcg/kg/min e titolata da 25-50 mcg/kg/min fino a 300 mcg/kg/min secondo necessità. Esmololo è particolarmente utile nell’ipertensione postoperatoria grave a causa del suo effetto rapido e titolabilità.15 Come altri beta-bloccanti, esmololo è controindicato nei pazienti con asma, grave bradicardia, peggio di blocco cardiaco di primo grado, e insufficienza cardiaca incontrollata.
Fenoldopam: Fenoldopam è un agonista periferico ad azione rapida del recettore della dopamina-1 per via parenterale. L’attivazione dei recettori della dopamina-1 causa la vasodilatazione delle arterie coronarie, renali, mesenteriche e periferiche.16 L’inizio dell’azione del fenoldopam avviene entro 5 minuti, con un effetto di picco raggiunto entro 15 minuti; la sua durata d’azione è di 30 minuti.17 La dose iniziale raccomandata è di 0,1 mcg/kg/min, e può essere titolata da 0,05 a 0,1 mcg/kg/min a intervalli di 15 minuti fino a un massimo di 1,6 mcg/kg/min. Il fenoldopam migliora la clearance della creatinina, la portata delle urine e l’escrezione di sodio in pazienti gravemente ipertesi con funzione renale normale o compromessa, ma non è stato documentato che questi risultati riducano la morbilità e la mortalità.18,19 Gli effetti avversi sono minimi e possono includere tachicardia, vampate, vertigini o mal di testa.17 Poiché il fenoldopam produce un aumento dose-dipendente della pressione intraoculare, deve essere usato con cautela in pazienti con glaucoma.
Labetalolo: Questo farmaco è un bloccante combinato non selettivo del recettore beta-adrenergico e selettivo del recettore alfa1-adrenergico. L’antagonismo beta:alfa del labetalolo IV è di circa 7:1.20 L’antagonismo misto dei recettori adrenergici si manifesta come una riduzione della resistenza vascolare periferica senza causare tachicardia riflessa e potenzialmente causare bradicardia. Gli effetti antipertensivi del labetalolo iniziano entro 2-5 minuti dopo la somministrazione endovenosa, raggiungono il picco a 5-15 minuti e durano da 3 a 6 ore.20 La lunga durata dell’effetto del labetalolo consente di somministrarlo a una dose di carico di 20 mg, seguita da dosi incrementali ripetute da 20 a 80 mg a intervalli di 10 minuti fino a raggiungere la pressione desiderata, fino a una dose cumulativa massima di 300 mg. In alternativa, dopo il bolo iniziale, può essere efficace un’infusione da 1 a 2 mg/min titolata alla pressione desiderata. A causa dei suoi potenti effetti beta-adrenergici non selettivi, il labetalolo deve essere evitato nei pazienti con asma, insufficienza cardiaca incontrollata, bradicardia sinusale o blocco cardiaco superiore al primo grado.
Nicardipina: Questo farmaco è un calcioantagonista diidropiridinico di seconda generazione con alta selettività vascolare e forte attività vasodilatatoria cerebrale e sistemica. L’inizio dell’azione della nicardipina per via endovenosa va da 5 a 15 minuti, con una durata d’azione da 40 a 60 minuti.21 La velocità di infusione iniziale è di 5 mg/h, con un aumento di 2,5 mg/h ogni 5 minuti fino a un massimo di 15 mg/h. La nicardipina ha pochi effetti avversi gravi. Negli studi clinici gli effetti avversi più frequentemente riportati sono stati tromboflebite, mal di testa, vampate, tachicardia, vertigini e nausea.22,23
Nitroglicerina: La nitroglicerina è un potente dilatatore venoso, ma agisce sul tono arterioso solo ad alte dosi. La sua insorgenza d’azione è da 1 a 2 minuti e la sua durata d’azione è da 5 a 10 minuti.24 La velocità di infusione iniziale è da 5 a 10 mcg/min, e deve essere titolata per effetto, fino a una dose di 100 mcg/min. La nitroglicerina è limitata dai suoi effetti avversi: tachifilassi, che si sviluppa con un uso prolungato, e mal di testa. A causa dei suoi effetti favorevoli sul flusso coronarico collaterale, la nitroglicerina dovrebbe essere considerata per i pazienti con emergenze ipertensive associate a ischemia miocardica.25
Nitroprussiato: Il nitroprussiato di sodio è un potente vasodilatatore arterioso e venoso che diminuisce sia il precarico che il postcarico. Questo agente ha un inizio d’azione di pochi secondi, una durata d’azione da 1 a 2 minuti e un’emivita plasmatica da 3 a 4 minuti.26 La dose iniziale è di 0,25 mcg/kg/min, titolata di 0,25 mcg/kg/min ogni 5 minuti fino a una dose massima di 8 mcg/kg/min. I pazienti possono sviluppare tachifilassi al nitroprussiato con l’uso prolungato; questo richiede dosi più elevate di quelle stabilite inizialmente per un controllo simile della BP.
Una potenziale preoccupazione con il nitroprussiato è che contiene il 44% di cianuro in peso.27 Il cianuro viene rilasciato in maniera dose-dipendente quando avviene la degradazione del nitroprussiato. Il cianuro viene metabolizzato nel fegato in tiocianato – una reazione che richiede la presenza di quantità adeguate di tiosolfato – e il tiocianato viene escreto dai reni.28 Una persona sana può eliminare adeguatamente il cianuro prodotto da un’infusione di nitroprussiato fino a un tasso di 2 mcg/kg/min. Tassi più elevati, specialmente in pazienti che richiedono una terapia prolungata o con concomitante disfunzione renale o epatica, sono associati a un maggior rischio di tossicità da cianuro.27,28 Questo aumento della potenziale tossicità può essere compensato dall’aggiunta di tiosolfato di sodio.29,30
I metodi attuali di monitoraggio dei livelli di cianuro non sono sensibili. La terapia deve essere interrotta se il paziente sviluppa segni di tossicità da cianuro, tra cui tachicardia, acidosi metabolica, alterazione della coscienza, coma, convulsioni e arresto cardiaco.27,28 La tossicità da tiocianato, che si verifica più frequentemente della tossicità da cianuro, è di particolare preoccupazione nei pazienti con insufficienza renale che ricevono infusioni prolungate. La tossicità da tiocianato può causare debolezza, iperreflessia, confusione, psicosi, tinnito, convulsioni e coma.26 Il monitoraggio dei livelli di tiocianato non è raccomandato a meno che il paziente non abbia insufficienza renale e stia ricevendo la terapia per più di un paio di giorni. Nitroprussiato deve essere interrotto se i livelli di tiocianato raggiungono 12 mg/dL.26
Clevidipina: Questo agente è un calcio-antagonista diidropiridinico di terza generazione con un profilo ad azione ultracorretta. Un vasodilatatore arteriolare selettivo, la clevidipina agisce inibendo selettivamente l’afflusso di calcio extracellulare attraverso il canale L-type, rilassando la muscolatura liscia delle piccole arterie e riducendo la resistenza vascolare periferica.31 Viene rapidamente metabolizzata dalle esterasi RBC, con un’emivita iniziale di 1 minuto, e non è influenzata da alterazioni della funzione renale o epatica.32 Diversi piccoli studi hanno dimostrato che la clevidipina è efficace per il controllo dell’ipertensione postoperatoria e per i pazienti ipertesi gravi trattati in ED.33-36 Nessun grande studio randomizzato e controllato ha indagato il ruolo della clevidipina nelle emergenze ipertensive, ma le sue proprietà farmacocinetiche ne hanno fatto un agente di interesse.
La clevidipina è disponibile in una concentrazione di 0,5 mg/mL in emulsione iniettabile. È controindicata nei pazienti con allergia alla soia o all’uovo. Poiché il contenuto lipidico è di 2 kcal/mL, il farmaco deve essere usato con cautela nei pazienti con disturbi del metabolismo lipidico.31 La dose iniziale è da 1 a 2 mg/h, titolata da 1 a 2 mg/h a intervalli di 90-s inizialmente e poi a intervalli di 5-min man mano che la pressione si avvicina all’obiettivo; la dose massima non deve superare 32 mg/h. Bisogna considerare attentamente il carico lipidico totale, e il volume totale somministrato nelle 24 ore non deve superare i 1.000 mL.
Il ruolo dei farmacisti
I farmacisti possono avere una serie di effetti positivi sul trattamento dei pazienti con crisi ipertensive. In primo luogo, i farmacisti dovrebbero aiutare a identificare lo stato della malattia e a prendere la storia dei farmaci. Con così tante opzioni terapeutiche disponibili, i farmacisti possono aiutare a decidere quale agente sarà più efficace e appropriato in uno specifico scenario clinico. I farmacisti dovrebbero fornire i corretti dosaggi iniziali, dare raccomandazioni per la titolazione e consigliare i potenziali effetti avversi da monitorare. Poiché una riduzione troppo aggressiva della pressione può causare ulteriori danni agli organi finali, i farmacisti dovrebbero partecipare allo sviluppo di endpoint terapeutici e assistere nel monitoraggio delle misurazioni intermedie della pressione. Infine, una causa primaria della crisi ipertensiva è la scarsa osservanza dei farmaci antipertensivi di mantenimento. I farmacisti dovrebbero assicurarsi proattivamente che i regimi di mantenimento siano appropriati, semplificati e gestibili per i pazienti al momento della dimissione o in prossimità di essa.
Conclusione
I pazienti con crisi ipertensive presentano gravi innalzamenti della pressione sanguigna che possono portare a una vasta morbilità e persino alla mortalità se l’ipertensione è gestita in modo improprio. L’approccio terapeutico appropriato in un dato caso dipende dalla presentazione clinica del paziente. I pazienti con urgenza ipertensiva non presentano danni agli organi finali e possono essere trattati con farmaci orali che riducono gradualmente la pressione fino all’obiettivo in un periodo da diverse ore a diversi giorni. Le emergenze ipertensive, d’altra parte, richiedono un monitoraggio intenso in un ambiente ICU e una terapia IV con l’obiettivo di arrestare la progressione del danno agli organi finali. Attraverso la loro esperienza nel recuperare la storia dei farmaci e la loro conoscenza delle opzioni farmacoterapeutiche, i farmacisti possono avere un’influenza positiva sulla cura dei pazienti con crisi ipertensive.
1. Ostchega Y, Yoon SS, Hughes J, Louis T. Consapevolezza, trattamento e controllo dell’ipertensione – Disparità continue negli adulti: Stati Uniti, 2005-2006. NCHS Data Brief no. 3. Hyattsville, MD: National Center for Health Statistics; 2008.
2. Chobanian AV, Bakris GL, Black HR, et al. Il settimo rapporto del comitato nazionale congiunto sulla prevenzione, rilevamento, valutazione e trattamento di alta pressione sanguigna: il rapporto JNC 7. JAMA. 2003;289:2560-2572.
3. Ault MJ, Ellrodt AG. Eventi fisiopatologici che portano agli effetti sugli organi finali dell’ipertensione acuta. Am J Emerg Med. 1985;3(suppl 6):10-15.
4. Zampaglione B, Pascale C, Marchisio M, et al. Urgenze ed emergenze ipertensive. Prevalenza e presentazione clinica. Ipertensione. 1996;27:144-147.
5. Marik PE, Varon J. Crisi ipertensive: sfide e gestione. Chest. 2007;131:1949-1962.
6. Vidt DG. Crisi ipertensive: emergenze e urgenze. J Clin Hypertens (Greenwich). 2004;6:520-525.
7. Tisdale JE, Huang MB, Borzak S. Fattori di rischio per la crisi ipertensiva: importanza del controllo ambulatoriale della pressione sanguigna. Fam Pract. 2004;21:420-424.
8. Bennett NM, Shea S. Emergenza ipertensiva: criteri di caso, profilo sociodemografico e cura precedente di 100 casi. Am J Public Health. 1988;78:636-640.
9. Lip GY, Beevers M, Potter JF, Beevers DG. Ipertensione maligna negli anziani. QJM. 1995;88:641-647.
10. Wallach R, Karp RB, Reves JG, et al. Patogenesi dell’ipertensione parossistica che si sviluppa durante e dopo la chirurgia di bypass coronarico: uno studio dei fattori emodinamici e umorali. Am J Cardiol. 1980;46:559-565.
11. Gales MA. Antipertensivi orali per le urgenze ipertensive. Ann Pharmacother. 1994;28:352-358.
12. Hirschl MM. Linee guida per il trattamento farmacologico delle crisi ipertensive. Farmaci. 1995;50:991-1000.
13. Fami MJ, Ho NT, Mason CM. Un altro rapporto di reazioni avverse alla nifedipina a rilascio immediato. Farmacoterapia. 1998;18:1133-1135.
14. Benfield P, Sorkin EM. Esmolol. Una revisione preliminare delle sue proprietà farmacodinamiche e farmacocinetiche e dell’efficacia terapeutica. Farmaci. 1987;33:392-412.
15. Gray RJ, Bateman TM, Czer LS, et al. Uso di esmololo nell’ipertensione dopo chirurgia cardiaca. Am J Cardiol. 1985;56:49F-56F.
16. White WB, Radford MJ, Gonzalez FM, et al. Terapia selettiva con agonisti della dopamina-1 nell’ipertensione grave: effetti del fenoldopam endovena. J Am Coll Cardiol. 1988;11:1118-1123.
17. Munger MA, Rutherford WF, Anderson L, et al. Valutazione del fenoldopam mesilato per via endovenosa nella gestione dell’ipertensione sistemica grave. Crit Care Med. 1990;18:502-504.
18. Elliott WJ, Weber RR, Nelson KS, et al. Effetti renali ed emodinamici del fenoldopam endovena rispetto al nitroprussiato nell’ipertensione grave. Circolazione. 1990;81:970-977.
19. Shusterman NH, Elliott WJ, White WB. Fenoldopam, ma non nitroprussiato, migliora la funzione renale in pazienti gravemente ipertesi con funzione renale compromessa. Am J Med. 1993;95:161-168.
20. MacCarthy EP, Bloomfield SS. Labetalolo: una revisione della sua farmacologia, farmacocinetica, usi clinici ed effetti avversi. Farmacoterapia. 1983;3:193-219.
21. Singh BN, Josephson MA. Farmacologia clinica, farmacocinetica ed effetti emodinamici della nicardipina. Am Heart J. 1990;119:427-434.
22. Wallin JD. Nicardipina cloridrato per via endovenosa: trattamento di pazienti con ipertensione grave. Am Heart J. 1990;119:434-437.
23. Neutel JM, Smith DH, Wallin D, et al. Un confronto tra nicardipina endovenosa e nitroprussiato di sodio nel trattamento immediato dell’ipertensione grave. Am J Hypertens. 1994;7:623-628.
24. Francis GS. Vasodilatatori nell’unità di terapia intensiva. Am Heart J. 1991;121:1875-1878.
25. Flaherty JT, Magee PA, Gardner TL, et al. Confronto tra nitroglicerina endovenosa e nitroprussiato di sodio per il trattamento dell’ipertensione acuta che si sviluppa dopo un intervento di bypass coronarico. Circolazione. 1982;65:1072-1077.
26. Friederich JA, Butterworth JF. Nitroprussiato di sodio: vent’anni e oltre. Anesth Analg. 1995;81:152-162.
27. Rindone JP, Sloane EP. Tossicità da cianuro da nitroprussiato di sodio: rischi e gestione. Ann Pharmacother. 1992;26:515-519.
28. Robin ED, McCauley R. Avvelenamento da cianuro legato al nitroprussiato. Tempo (scaduto da tempo) per interventi urgenti ed efficaci. Chest. 1992;102:1842-1845.
29. Hall VA, Guest JM. Intossicazione da cianuro indotta da nitroprussiato di sodio e prevenzione con la profilassi del tiosolfato di sodio. Am J Crit Care. 1992;1:19-25.
30. Baskin SI, Horowitz AM, Nealley EW. L’azione antidoto del nitrito di sodio e del tiosolfato di sodio contro l’avvelenamento da cianuro. J Clin Pharmacol. 1992;32:368-375.
31. Cleviprex (clevidipina butirrato) emulsione iniettabile informazioni sulla prescrizione. Clayton, NC: Hospira, Inc; agosto 2008.
32. Ericsson H, Bredberg U, Eriksson U, et al. Farmacocinetica e differenze arteriovenose nella concentrazione di clevidipina dopo un’infusione endovenosa a breve e lungo termine in volontari sani. Anesthesiology. 2000;92:993-1001.
33. Levy JH, Mancao MY, Gitter R, et al. Clevidipine efficacemente e rapidamente controlla la pressione sanguigna preoperatoria in pazienti di chirurgia cardiaca: i risultati dello studio di efficacia randomizzato, controllato con placebo di clevidipina valutare il suo effetto antipertensivo preoperatorio in chirurgia cardiaca-1. Anesth Analg. 2007;105:918-925.
34. Singla N, Warltier DC, Gandhi SD, et al. Trattamento di ipertensione postoperatoria acuta in pazienti di chirurgia cardiaca: uno studio di efficacia di clevidipina valutare il suo effetto antipertensivo postoperatorio in chirurgia cardiaca-2 (ESCAPE-2), uno studio randomizzato, in doppio cieco, controllato con placebo. Anesth Analg. 2008;107:59-67.
35. Aronson S, Dyke CM, Stierer KA, et al. The ECLIPSE trials: studi comparativi di clevidipina a nitroglicerina, nitroprussiato di sodio e nicardipina per il trattamento dell’ipertensione acuta in pazienti di chirurgia cardiaca. Anesth Analg. 2008;107:1110-1121.
36. Pollack CV, Varon J, Garrison NA, et al. Clevidipine, un calcioantagonista diidropiridinico per via endovenosa, è sicuro ed efficace per il trattamento di pazienti con ipertensione acuta grave. Ann Emerg Med. 2009;53:329-338.