Indice (clicca per espandere) (clicca per chiudere)
Introduzione & l’evoluzione di eFAST
In situazioni di emergenza è molto importante avere processi ben organizzati con protocolli chiari per valutare un paziente adeguatamente e rapidamente. L’ecografia traumatologica è stata utilizzata fin dagli anni ’70 in Europa. Il protocollo FAST è stato utilizzato dalla metà alla fine degli anni 90. L’aggiunta della rilevazione di un pneumotorace è stata inclusa nel protocollo eFAST nel 2004. Il protocollo eFAST è uno strumento utile in cui utilizziamo un esame ecografico in un contesto traumatologico per rilevare il fluido libero, in questo caso un’emorragia. Nel rilevamento del liquido libero intraperitoneale e intratoracico questo protocollo ha un’alta specificità e sensibilità, entrambe superiori al 90%. Nel rilevamento del versamento pleurico o dell’ematotorace l’ecografia può rilevare anche le più piccole quantità di fluido (20 ml) mentre sono necessari 200 ml per rilevare queste patologie con una radiografia del torace. L’esame eFAST ha ampiamente sostituito il lavaggio peritoneale come metodo primario per rilevare il liquido libero intraperitoneale. Inoltre, è possibile rilevare rapidamente un pneumotorace.
Indicazioni & controindicazioni
Ferimenti traumatici (trauma contundente, lesioni penetranti) – rilevamento di liquido libero all’interno
- degli spazi peritoneali
- dello spazio pericardico
- dello spazio pleurico
Ferimenti traumatici per rilevare un pneumotorace
Non ci sono controindicazioni assolute per eseguire un esame eFAST su un paziente, uomo o donna, in un ambiente di emergenza.
Finestre acustiche
Cinque finestre acustiche devono essere valutate nel contesto di un paziente supino:
- Vista quadrante superiore destro:
- Vista toracica anteriore:
- Vista sottocostale/sottoxifoidea delle quattro camere:
- Vista del quadrante superiore sinistro:
- Vista pelvica:
Rilevare il liquido libero che circonda il fegato e il rene destro, concentrarsi sul recesso epatorenale, chiamato sacca di Morison. Rilevare il liquido libero tra lo spazio pleurico sul lato destro.
Rilevare lo scorrimento pleurico mancante sul lato destro e sinistro del torace.

Rileva il liquido libero all’interno del sacco pericardico.

Rileva il fluido libero che circonda la milza e il rene sinistro compreso il recesso splenorenale (sacca di Koller). Rilevare il liquido libero tra lo spazio pleurico sul lato sinistro.
Rilevare il liquido libero nello scavo rettovescicale (tasca di Proust) o nello scavo rettouterino (tasca di Douglas). Se volete vedere esempi di queste viste in un contesto clinico, date un’occhiata al nostro BachelorClass di ecografia d’emergenza.
Suggerimento “come fare”
Come ottenere queste viste dipende da voi, vi suggeriamo di iniziare con la vostra valutazione del paziente alla vista del quadrante superiore destro nella linea medio-ascellare per rilevare il liquido libero nella tasca di Morison. In seguito, scorri cranialmente e dorsalmente per rilevare il versamento pleurico.
Continua alla vista toracica anteriore e al punto più alto della parete toracica per rilevare un pneumotorace se lo scorrimento lund è assente (valuta il polmone sinistro e quello destro).
Ora escludete un versamento pericardico o anche un tamponamento pericardico mettendo il trasduttore in posizione sottocostale per ottenere una vista sottocostale a quattro camere.
Continuate sul lato sinistro per il quadrante superiore sinistro del vostro paziente. Posizionare il trasduttore sul fianco sinistro per valutare l’intera milza, ruotare il trasduttore in senso orario se necessario per ottenere una migliore visione dell’intera milza, valutare lo spazio splenorenale. Far scorrere il trasduttore cranialmente e dorsalmente per rilevare il versamento pleurico.
Non dimenticare la vista pubica! Posizionare il trasduttore sovrapubico, valutare la tasca di Douglas o lo scavo rettovescicale. Siate consapevoli che se la vescica non è piena è più difficile rilevare il liquido libero.
Limitazioni
Come l’esame eFAST è un test di screening utilizzato in un punto di cura ecografica essere consapevoli che ci sono limitazioni e insidie. Falsi esami negativi possono risultare se la quantità di fluido è troppo piccola da rilevare in una situazione di emergenza e limitata nel tempo.
Se il paziente è obeso o se è presente un enfisema sottocutaneo possono verificarsi anche falsi esami negativi. Esami falsi positivi possono verificarsi in presenza di fluido libero che è stato presente prima del trauma. Esempi sono: ascite, dopo la rottura di una cisti ovarica, shunt ventricoloperitoneali, dialisi peritoneale, un recente lavaggio peritoneale o un versamento pleurico.
Inoltre è importante differenziare la vescica urinaria dal potenziale fluido libero, come nel caso della ritenzione urinaria dove la vescica può estendersi in una vasta area. Questo potrebbe essere confuso con il fluido libero all’interno dell’addome. Inoltre, nei reni policistici è difficile differenziare se il liquido libero è presente o meno.
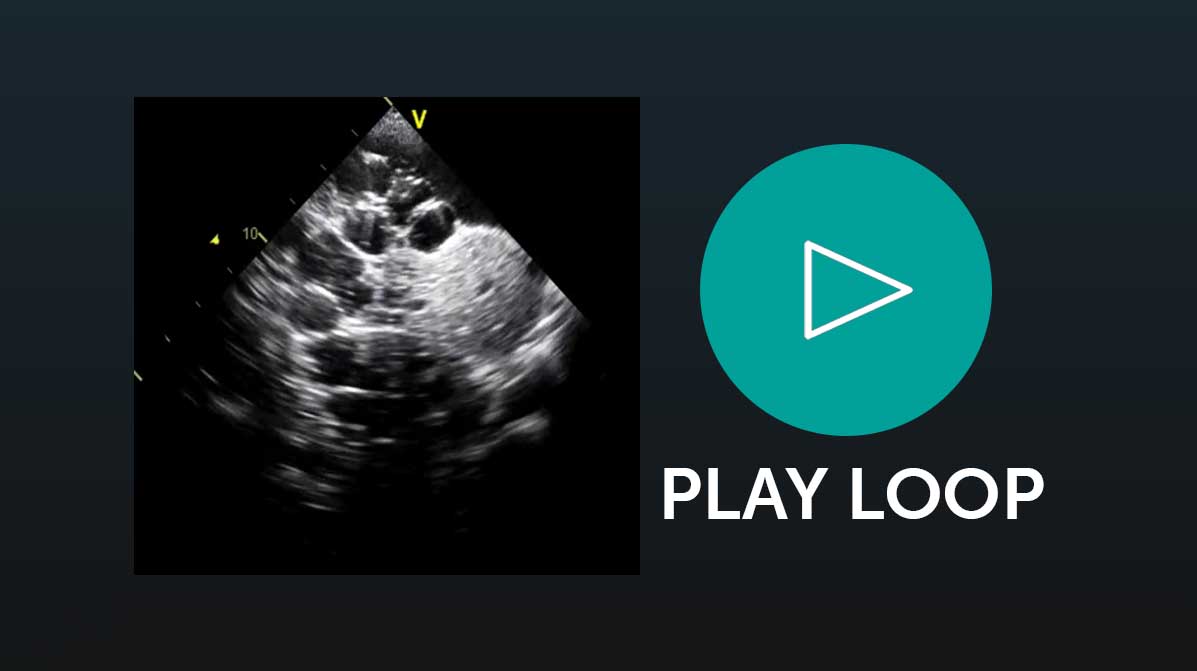
Stare attenti che il grasso epicardico può simulare il versamento pericardico nei pazienti obesi. Essere consapevoli che l’emorragia retroperitoneale è molto difficile da rilevare e non sempre possibile. Essere particolarmente consapevoli del fatto che la più grande limitazione è un operatore che non è in grado di eseguire le viste standard corrette e non ha conoscenza delle patologie che può rilevare.
Infine non tutte le lesioni possono essere visualizzate con l’esame eFAST.
Svantaggi
Non è limitato a un luogo specifico. Utile in varie situazioni cliniche. Facile da usare. Alta sensibilità e specificità se l’operatore è esperto. Nessuna radiazione quindi nessuna controindicazione anche nelle donne in gravidanza.
Suggerimenti
È possibile utilizzare l’intero esame o parti specifiche dell’esame eFAST come estensione del vostro workup clinico in molte situazioni. Per esempio per rilevare patologie riguardanti il polmone (dispnea – versamento pleurico, polmonite) o l’addome (dolore addominale – ritenzione urinaria, colecistite). Cercate di usarlo in un ambiente di cure primarie, in un ED, così come in individui sani per abituarsi ad ottenere le viste standard corrette per essere il più veloce possibile a fare il vostro eFAST in un ambiente critico di trauma.
Ottieni lezioni gratuite della nostra POCUS FocusClass.
Inizia ora!
Letteratura (clicca per espandere) (clicca per chiudere)
Hand-Held Thoracic Sonography for Detecting Post-Traumatic Pneumothoraces: The Extended Focused Assessment With Sonography For Trauma (EFAST)
A. W. Kirkpatrick et al.; J Trauma 2004
Scansione ultrasonica nella diagnosi di ematomi splenici.
Kristensen JK, Buemann B, Kühl E., Acta Chir Scand. 1971
Emergency department ultrasound in the evaluation of blunt abdominal trauma.
Jehle D, Guarino J, Karamanoukian H., Am J Emerg Med. 1993
Focused Assessment with Sonography for Trauma (FAST): results from an international consensus conference.
Sauter et al., Emerg Med J. 2017
Detection of pneumothoraces in patients with multiple blunt trauma: use and limitations of eFAST.
Sherif F. Nagueh et al, J Am Soc Echocardiogr 2016
Dovremmo eseguire un esame FAST in pazienti emodinamicamente stabili che si presentano dopo un trauma addominale contundente: uno studio di coorte retrospettivo
D. Dammers et al., Scand J Trauma Resusc Emerg Med. 2017
Focused Assessment with Sonography in Trauma (FAST) nel 2017: What Radiologists Can Learn
John R. Richards, MD, John P. McGahan, MD, RSNA, 2017
Focused assessment with sonography for trauma: current perspectives
Sorravit Savatmongkorngul et al., Open Access Emerg Med. 2017
Focus On: EFAST – Extended Focused Assessment With Sonography for Trauma
Resa E. Lewiss et al., ACEP News, 2009
Focused abdominal sonography for trauma nella valutazione clinica dei bambini con trauma addominale contundente
Offir Ben-Ishay et al, World J Emerg Surg. 2015
Beyond focused assessment with sonography for trauma: ultrasound creep in the trauma resuscitation area and beyond
Kazuhide Matsushima and Heidi L. Frankel, Current Opinion in Critical Care, 2011
Pleural ultrasonography versus chest radiography for the diagnosis of pneumothorax: review of the literature and meta-analysis
Saadah Alrajab et al, Critical Care 2013