Original Editor – Jennifer Withers, studentessa di fisioterapia con la Queens University. Pagina completata per il progetto di collocamento 884.
Istruttori clinici del progetto 884 – Laura Ritchie PT e Malini Dhandapani PT
Definizione
Panoramica
La stipsi può essere ampiamente descritta come movimenti intestinali infrequenti di feci dure o secche. Può essere ulteriormente categorizzata in due sottotipi, costipazione organica e funzionale. La stipsi organica si verifica nel 5% dei casi pediatrici ed è il risultato di disturbi strutturali, neurologici, tossici/metabolici o intestinali. Questa panoramica si concentrerà sulla Costipazione Funzionale (FC), che è più comune e coinvolge ragioni che vanno oltre le cause organiche.
Criteri diagnostici per la FC:
Devono includere 2 o più dei seguenti, che si verificano almeno una volta alla settimana per un minimo di 1 mese con criteri insufficienti per una diagnosi di sindrome dell’intestino irritabile (IBS):
- 2 o meno defecazioni in bagno alla settimana in un bambino in età evolutiva di almeno 4 anni
- Almeno 1 episodio di incontinenza fecale alla settimana
- Storia di postura ritentiva o eccessiva ritenzione volitiva
- Storia di movimenti intestinali dolorosi o duri
- Presenza di una grande massa fecale nel retto
- Storia di feci di grande diametro che possono ostruire la toilette
Dopo una valutazione adeguata, i sintomi non possono essere completamente spiegati da un’altra condizione medica.
NB: Le revisioni ROMA IV pubblicate nel maggio 2016, evidenziano che mentre i disturbi intestinali funzionali (diarrea funzionale, costipazione funzionale, IBS con diarrea predominante , IBS con costipazione predominante , e IBS con abitudini intestinali miste) hanno i loro criteri diagnostici distinti, sono considerati su un continuum piuttosto che entità indipendenti e possono condividere strategie di trattamento simili.
La definizione di CF non deve essere confusa con:
Stitichezza intrattabile: Costipazione che non risponde al trattamento per almeno 3 mesi. Per i bambini con grave costipazione intrattabile che non risponde alla gestione farmacologica, si raccomanda di rivolgersi a un gastroenterologo pediatrico specializzato. La chirurgia può essere indicata come ultima risorsa.
Impattazione fecale: È una massa dura nell’addome inferiore identificata durante un esame fisico, o un retto dilatato pieno di una grande quantità di feci all’esame rettale, o feci eccessive nel colon distale viste su una radiografia addominale. La stitichezza a lungo termine può svilupparsi in un’impattazione fecale. L’impattazione fecale può causare dolore e vomito, e può richiedere un trattamento di emergenza o l’ospedalizzazione.
Prevalenza
La prevalenza della FC pediatrica varia dallo 0,7-29,6%. L’ampio intervallo riportato può essere dovuto all’uso di diversi criteri di FC e alle influenze culturali. Il picco di incidenza della stipsi si verifica al momento dell’addestramento alla toilette, l’età mediana di insorgenza è di circa 2,3 anni, senza differenze di sesso. La FC è distribuita equamente tra i diversi background socio-economici, senza alcuna relazione con le dimensioni della famiglia, la posizione ordinale del bambino nella famiglia o l’età dei genitori. I ragazzi con stitichezza hanno tassi più elevati di incontinenza fecale rispetto alle ragazze.
Impatto
Ci sono costi sanitari più elevati associati ai bambini con stitichezza, soprattutto a causa dei costi delle cure ambulatoriali e, in misura minore, anche legati alle ospedalizzazioni e alle visite al pronto soccorso. I sintomi della stitichezza possono portare a una riduzione della qualità della vita legata alla salute, a prestazioni scolastiche scadenti e a interazioni sociali difficili in un momento cruciale in cui i bambini stanno creando le basi per l’apprendimento e lo sviluppo delle abilità sociali. Nonostante le opzioni di trattamento attualmente disponibili, la qualità delle cure nella FC è limitata dalla mancanza di linee guida per la gestione, dalle caratteristiche della condizione scarsamente definite e dai dati insufficienti sulle terapie farmacologiche e alternative.
Processo patologico
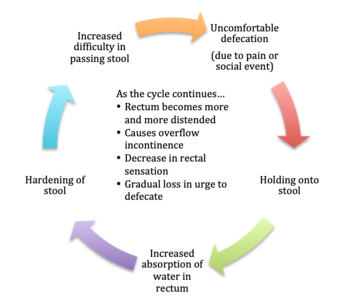
Figura 1: Ciclo della stipsi
La stipsi funzionale nei bambini è più spesso dovuta a una storia di defecazione dolorosa, o a motivi sociali. Di conseguenza, il bambino trattiene le feci, portando a un maggiore assorbimento di acqua attraverso la mucosa rettale e all’indurimento delle feci, rendendone progressivamente più difficile l’uscita dal corpo. Questo porta ad un circolo vizioso di ritenzione, in cui il retto diventa sempre più disteso, con conseguente incontinenza da straripamento, perdita della sensazione rettale e infine la perdita del normale stimolo a defecare (vedi figura 1).
I bambini sono inclini a sviluppare la stipsi funzionale durante 3 periodi:
1. Dopo l’introduzione dei cereali e del cibo solido
2. La formazione alla toilette
3. L’inizio della scuola
Ognuna di queste tappe ha il potenziale di trasformare la defecazione in un’esperienza spiacevole.
Nei bambini più grandi, le diete povere di fibre e ricche di latticini possono portare a feci dure che sono scomode da evacuare e possono causare fissurazioni anali. Le ragadi anali causano dolore con il passaggio delle feci, portando a un simile circolo vizioso di movimenti intestinali ritardati, con conseguente feci più dure che sono più dolorose da passare.
Fattori di rischio
- Storia di defecazione dolorosa
- Costipazione cronica durante l’infanzia
- Prematurità
- Sviluppo psicologico improprio
- Tono muscolare ridotto
- Sesso maschile (specialmente nella prima infanzia e in età pre-scolare)
- .
- Intolleranza al latte vaccino
- Alimentazione inadeguata (dieta povera di fibre, ricca di grassi e zuccheri, bevande dolci)
- Basso livello di attività fisica
- Storia familiare positiva di FC
- Abuso sessuale
- Background psico-emotivo che può essere comunemente associato a stress, desiderio di controllo, paure e fobie che circondano i cambiamenti nella normale routine (esempi inclusi: addestramento alla toilette, iniziare/cambiare l’asilo, cambiamenti nella famiglia, ecc.)
- I bambini possono anche ignorare lo stimolo ad avere un movimento intestinale perché la loro attenzione è focalizzata su altre attività più interessanti.
Presentazione clinica
- Possono esibire posizioni insolite, per esempio i bambini piccoli inarcano la schiena, stanno in punta di piedi e si dimenano o si agitano, o possono accovacciarsi
- Distensione e dolore addominale
- Eccessiva pienezza postprandiale
- Perdita di appetito
- Encopresi (sporcizia fecale nei bambini che hanno superato l’età dell’educazione igienica)
- Sangue e muco nelle feci
- Nausea
- Vomito
- Aumento di peso anormalmente lento
- La disfunzione intestinale è anche fortemente associata ad una disfunzione della minzione
Procedure diagnostiche
Anamnesi medica: È il primo passo per la diagnosi. Il colloquio con i genitori dovrebbe includere fattori come l’età di insorgenza, il passaggio del primo meconio, la frequenza e la consistenza delle feci, il dolore addominale, l’incontinenza fecale, il comportamento di trattenimento, la storia della dieta, il vomito, la perdita di peso, gli eventi stressanti della vita, il ritardo del neurosviluppo e la ricerca di una storia familiare positiva per malattie gastrointestinali.
Esame fisico: Dovrebbe includere i parametri di crescita, l’esame addominale (alla ricerca di distensione, tenerezza e masse fecali palpabili), l’ispezione della regione perianale (esaminare per lo sfintere esterno posizionato in modo anormale, possibili fistole/fissure anali, infiammazione e segni che indicano un abuso sessuale), e includere un esame della regione lombosacrale.
Esame digitale rettale: Ci sono prove contrastanti sul fatto che questo sia sempre necessario per diagnosticare la FC. Secondo la North American Society of Pediatric Gastroenterology, Hepatology and Nutrition, se solo uno dei criteri ROME IV è presente e la diagnosi di FC è incerta, un esame rettale sarà necessario. L’operatore sanitario che completa l’esame dovrebbe prendere in considerazione come la stipsi funzionale sia spesso correlata a una forte paura dell’esame rettale.
Immagini addominali: A causa della bassa correlazione tra aspetto clinico e radiologico, l’ecografia addominale è un’alternativa più affidabile.
Manometria anorettale: Una manometria anorettale può essere un utile strumento di screening nei bambini più grandi con costipazione non trattabile con sospetto di malattia di Hirschsprung. Il test può aiutare a determinare le pressioni anali, la sensazione rettale e la potenziale assenza di riflessi necessari per i movimenti intestinali.
Test di laboratorio: per i casi di stitichezza cronica, possono essere richiesti test allergici. Anche se il processo fisiologico rimane poco chiaro, si raccomanda che l’infiammazione allergica dello sfintere interno può portare ad un aumento della pressione anale a riposo.
Misure di risultato
| Misura di risultato | Descrizione/Uso |
|---|---|
| La Bristol Stool Scale o Amsterdam Infant Stool Scale | Fornisce immagini che aiutano a segnalare la consistenza delle feci |
| Paediatric Quality of Life Inventory | Rassegna gli effetti della stitichezza funzionale e dell’incontinenza fecale sulla qualità della vita (include il fisico, psicosociale, e componenti del funzionamento familiare) |
| Childhood Bladder and Bowel Dysfunction Questionnaire | Identificare la frequenza dei sintomi con disturbi intestinali e vescicali concomitanti in bambini dai 5 ai 12 anni di età |
| Dysfunctional Voiding Scoring System | Per quantificare o classificare la gravità dei comportamenti di evacuazione anormali dei bambini |
| Diario dei movimenti intestinali e dei sintomi | Aiuta a tenere traccia dopo ogni seduta del bagno: data, descrizione delle feci, tempo di seduta, se le feci sono arrivate o meno, se la biancheria intima era pulita o sporca, quando/quanto farmaco è stato dato quel giorno, e qualsiasi dolore o altri sintomi |
Medical Management
Ogni programma di gestione deve essere adattato per soddisfare le esigenze del singolo bambino e della sua famiglia. Di solito un tale programma consiste in sei passi, non necessariamente in quest’ordine: l’evacuazione delle feci/pietre fecali accumulate nel retto (quando necessario), un cambiamento nelle abitudini alimentari, l’addestramento alla toilette, il trattamento comportamentale, il sostegno alla famiglia e la farmacoterapia.
| Non- Gestione farmacologica | Gestione farmacologica |
|---|---|
| Educazione | Lassativi osmotici |
| Trattamento comportamentale | Psicoterapia |
| Biofeedback | Stimolanti |
| Aumento dell’assunzione di fibre | Insopportabili |
| Aumento dell’assunzione di liquidi | Bulk-produrre agenti |
| Esercizio fisico | Agonisti del recettore della serotonina |
| Spasmolitici | |
| Probiotici |
Il metodo di trattamento più efficace e consigliato è l’intervento non farmacologico, che è sicuro, non ha effetti collaterali e porta benefici a lungo termine. Purtroppo, alcuni bambini non rispondono a questa gestione e richiedono un trattamento farmacologico.
Fisioterapia
Fisioterapia del pavimento pelvico: È in grado di fornire una valutazione e un trattamento specializzato del pavimento pelvico, spesso complementare alla gestione medica da parte del fornitore di cure primarie del paziente. A seconda del paziente e della sua famiglia ci sono una varietà di strumenti educativi e di trattamento che un fisioterapista sarà in grado di fornire. Non esiste un piano di cura universale standardizzato. Tuttavia, ne sono stati proposti diversi – usando una combinazione di educazione, diari di evacuazione e defecazione, addestramento alla toilette, esercizi di respirazione e rilassamento e addestramento dei muscoli del pavimento pelvico (con esercizi e biofeedback).
La fisioterapia per la FC si concentra sul miglioramento del coordinamento tra la muscolatura del pavimento addominale e pelvico. La forza della fisioterapia è che gli esercizi fisici sono combinati con elementi cognitivi e comportamentali, come l’educazione e l’addestramento alla toilette. Sono stati completati pochi studi sugli effetti della fisioterapia nei bambini con FC, anche se ci si aspetta che la fisioterapia dia risultati ottimali nei bambini con sintomi di recente insorgenza.
| Strategie di intervento | Descrizione |
|---|---|
| Esercizi | 1. Aumentare il livello di attività: l’attività fisica regolare promuove la forza del nucleo, la motilità intestinale, la consapevolezza del corpo e può aiutare a ridurre lo stress. |
| 2. Incorporare esercizi in una posizione che imita la postura accovacciata quando si usa il bagno. La posizione accovacciata aiuta a rilassare parte della muscolatura del pavimento pelvico e a migliorare l’angolo retto-anale per l’eliminazione delle feci. L’attività in questa posizione dipenderà dal comfort e dalla tolleranza del bambino, mirate a costruire gradualmente fino a 10 minuti comprese le pause. | |
| a. Camminare in posizione semi squat: Incoraggiare la loro immaginazione con questa attività, fargli fingere di essere un orso o un mostro. | |
| b. Invisible low chair yoga pose: istruire il bambino a fingere di essere seduto su una sedia bassa, puntando per 5 secondi. Considerare di avere un’attività per loro da fare nella posizione bassa, per esempio ogni volta che si abbassano in quella posizione ottengono di soffiare bolle, prendere / lanciare una palla, ecc. | |
| c. Rana Squat: Far accovacciare il bambino sul pavimento con i piedi separati. Far rimanere il bambino in questa posizione per 5-10 secondi. Può fargli praticare i rumori della rana, poi per interrompere la posa, fallo saltare come una rana dove può atterrare e mantenere di nuovo la posa. | |
| Biofeedback | I bambini con FC possono avere posture instabili o tese sul water, il che impedisce ai muscoli del pavimento pelvico di potersi rilassare correttamente. Le tecniche di biofeedback possono aiutare a riqualificare la forza del pavimento pelvico, la coordinazione e la sensazione rettale. Le tecniche di biofeedback variano considerevolmente tra i ricercatori. Le tecniche più comuni includono la manometria anorettale per visualizzare le pressioni degli sfinteri o l’elettromiografia (EMG) per visualizzare l’attività muscolare elettrica. |
| Postura | Rivedere la postura in bagno: 1. Il sedere dietro il sedile del water, i piedi appoggiati su uno sgabello in modo che le ginocchia siano divaricate e leggermente più alte dei fianchi 2. Con la schiena dritta, piegarsi in avanti in modo che i fianchi siano piegati 3. Lascia che la pancia si gonfi in avanti tra le cosce 4. Permetti ano (o scegli un’altra parola con il bambino come porta o cancello, per aiutarlo a visualizzare) . 5. Continua a respirare lentamente e delicatamente, aspettando 6. Pensate a come si sentono. Vuoto o pieno? 7. Siediti per almeno 3 minuti. |
| Massaggio | Massaggio addominale “I Love U” lungo il percorso dell’intestino crasso: 1) muovendosi da destra a sinistra, 2) formare la lettera “I” accarezzando dall’osso dell’anca destra fino alla gabbia toracica destra usando una pressione moderata, 3) poi formare la “L” accarezzando la lettera “I” fino alla gabbia toracica destra e poi attraverso l’addome fino alla gabbia toracica sinistra, 4) infine fare la lettera U combinando le lettere “I” e “L” e poi finire accarezzando dalla gabbia toracica sinistra fino all’osso dell’anca sinistra. Può iniziare con 5 minuti di massaggio. |
| Attrezzatura | 1. La toilette deve essere posizionata e ad un livello appropriato che il bambino si senta comodo, rilassato e sicuro quando la usa. Considerare un sedile/inserto per toilette a misura di bambino. L’inserto può avere le maniglie sul lato, permette una migliore leva quando il bambino si prepara a “spingere”. |
| 2. Sgabello sicuro per aiutare a fornire stabilità e permettere una migliore motilità delle feci, lo sgabello dovrebbe permettere alle ginocchia di essere leggermente più alte dell’altezza dell’anca. | |
| Ambiente | 1. Rinnovare il bagno per renderlo più confortevole per il bambino. È troppo buio? cattivi odori? ragnatele presenti? |
| 2. Considerare di rendere il momento del bagno più invitante, per esempio aggiungendo le immagini preferite del bambino, e permettendogli di prendere il suo tempo in bagno. | |
| 3. Assicurarsi che la carta igienica sia a portata di mano. Se il bambino fa fatica a pulirsi, considera le salviette umide da risciacquo. | |
| Lavoro del respiro | Il diaframma e i muscoli del pavimento pelvico lavorano insieme per generare pressione, rilassare gli sfinteri anali e allungare i muscoli del pavimento pelvico quando hanno un movimento intestinale. Questi sono spesso scoordinati nei bambini con costipazione. |
| 1. Respirazione profonda del ventre: praticare l’odore dei fiori e spegnere le candele. Può anche usare altri oggetti per aiutare gli esercizi di respirazione come un giocattolo a forma di mulino a vento, e quando non è in bagno può esercitarsi a soffiare le bollicine usando una cannuccia in una bevanda. Incorporare rumori di animali se necessario (ssssss, grrrrrr) per impedire loro di trattenere il respiro mentre cercano di defecare. | |
| 2. Rilassamento muscolare progressivo: usare immagini per aiutare il bambino a visualizzare la spremitura e il rilassamento di certi muscoli del corpo. Per esempio spremere un limone e far cadere il limone, “posa forte” mostrando i muscoli del braccio e lasciarlo andare, spremere attraverso un tunnel o un recinto e uscire all’aperto dall’altra parte, ecc. | |
| Approccio comportamentale | 1. Routine di toilette – aiutare a ristabilire il segnale automatico per usare il bagno. Questo segnale spesso inizia quando lo stomaco è teso dopo i pasti, 20-30min dopo un pasto è ideale per programmare l’uso del bagno. Incoraggiare il bambino a vedere per 3-5 minuti. Assicuratevi di costruire questo tempo nella routine, in modo che il bambino non si senta affrettato. |
| 2. Incoraggiare la partecipazione – tabelle, adesivi, compilazione del diario intestinale, impostazione del sistema di ricompensa, e fargli scegliere i giochi che vogliono completare mentre sono in bagno (assicurandosi che siano ancora in grado di concentrarsi sulla defecazione) | |
| Comunicazione | 1. Registrazione con il diario intestinale (vedi misure di risultato precedenti): aiuta a registrare dopo ogni seduta del bagno: data, descrizione delle feci, tempo di seduta, se le feci sono arrivate o meno, se la biancheria intima era pulita o sporca, quando/quanto farmaco è stato dato quel giorno, e qualsiasi dolore o altri sintomi. |
2. L’encopresi può essere angosciante per i bambini e le loro famiglie. Quando si allenano i genitori su come reagire, incoraggiate una comunicazione aperta con il loro bambino in termini di abitudini del bagno, sintomi e come diminuire qualsiasi stress associato o ansia con il tempo del bagno. Un paio di cose per i genitori da tenere a mente:
|
Risorse
Royal Children’s Hospital Foundation e Queen’sland Health – “Managing Chronic Constipation and Soiling in Children – Conquering Poos Guide”
Evidentemente Cochrane: Easing the Strain: put your feet up for constipation
MERCK MANUAL Constipation in Children
Canadian Pediatric Society – Managing Functional Constipation in Children
Canada’s Food Guide – Healthy Eating for Parents and for Children
- 1.0 1.1 1.2 1.3 1.4 Consolini DM. Costipazione nei bambini – Pediatria . Manuali Merck edizione professionale. Manuali Merck; 2018 . Disponibile da: https://www.merckmanuals.com/en-ca/professional/pediatrics/symptoms-in-infants-and-children/constipation-in-children?query=Constipation nei bambini
- 2.0 2.1 2.2 2.3 2.4 2.5 2.6 Hyams JS, Di Lorenzo C, Saps M, Shulman RJ, Staiano A, van Tilburg M. Childhood functional gastrointestinal disorders: child/adolescent. Gastroenterologia. 2016 May 1;150(6):1456-68.
- Schmulson MJ, Drossman DA. Cosa c’è di nuovo a Roma IV. Giornale di neurogastroenterologia e motilità. 2017 Apr;23(2):151.
- 4.0 4.1 Tabbers MM, DiLorenzo C, Berger MY, Faure C, Langendam MW, Nurko S, Staiano A, Vandenplas Y, Benninga MA. Valutazione e trattamento della stipsi funzionale nei neonati e nei bambini: raccomandazioni basate sull’evidenza da ESPGHAN e NASPGHAN. Giornale di gastroenterologia e nutrizione pediatrica. 2014 Feb 1;58(2):258-74.
- Koppen IJ, Lammers LA, Benninga MA, Tabbers MM. Gestione della stipsi funzionale nei bambini: la terapia nella pratica. Farmaci pediatrici. 2015 Oct 1;17(5):349-60.
- Harvard Health Publishing. Stitichezza e impazienza . Harvard Health. 2016 . Disponibile da: https://www.health.harvard.edu/a_to_z/constipation-and-impaction-a-to-z
- Mugie SM, Benninga MA, Di Lorenzo C. Epidemiologia della stipsi nei bambini e negli adulti: una revisione sistematica. Best practice & ricerca Gastroenterologia clinica. 2011 Feb 1;25(1):3-18.
- Malowitz S, Green M, Karpinski A, Rosenberg A, Hyman PE. Età di insorgenza della stipsi funzionale. Giornale di gastroenterologia e nutrizione pediatrica. 2016 Apr 1;62(4):600-2.
- Choung RS, Shah ND, Chitkara D, Branda ME, Van MT, Whitehead WE, Katusic SK, Talley NJ. Costi medici diretti della stipsi dall’infanzia alla prima età adulta: uno studio di coorte di nascita basato sulla popolazione. Journal of pediatric gastroenterology and nutrition. 2011 Jan;52(1):47-54.
- Bongers ME, van Dijk M, Benninga MA, Grootenhuis MA. Qualità della vita legata alla salute nei bambini con incontinenza fecale associata a stitichezza. Il giornale della pediatria. 2009 May 1;154(5):749-53.
- Sood M, Lichtlen P, Perez MC. Bisogni insoddisfatti nella stipsi funzionale pediatrica. Pediatria clinica. 2018 Nov;57(13):1489-95.
- 12.0 12.1 12.2 12.3 12.4 12.5 12.6 12.7 12.8 Gibas-Dorna M, Piątek J. Functional constipation in children-evaluation and management. Przeglad gastroenterologiczny. 2014;9(4):194.
- Pettini AJ, Van Batavia JP, Chan J, Glassberg KI. Sindromi da eliminazione disfunzionale: quanto strettamente legati sono costipazione ed encopresi con condizioni specifiche del tratto urinario inferiore? Il giornale di urologia. 2013 Sep;190(3):1015-20.
- 14.0 14.1 14.2 14.3 14.4 Levy EI, Lemmens R, Vandenplas Y, Devreker T. Costipazione funzionale nei bambini: sfide e soluzioni. Salute, medicina e terapeutica pediatrica. 2017;8:19.
- Tabbers MM, DiLorenzo C, Berger MY, Faure C, Langendam MW, Nurko S, Staiano A, Vandenplas Y, Benninga MA. Valutazione e trattamento della stipsi funzionale nei neonati e nei bambini: raccomandazioni basate sull’evidenza da ESPGHAN e NASPGHAN. Journal of pediatric gastroenterology and nutrition. 2014 Feb 1;58(2):258-74.
- Sopo SM, Arena R, Greco M, Bergamini M, Monaco S. Costipazione e allergia al latte vaccino: una revisione della letteratura. Archivio internazionale di allergia e immunologia. 2014;164(1):40-5.
- Kuizenga-Wessel S, Heckert SL, Tros W, van Etten-Jamaludin FS, Benninga MA, Tabbers MM. Segnalazione di misure di risultato della stipsi funzionale nei bambini: una revisione sistematica. Journal of pediatric gastroenterology and nutrition. 2016 Jun 1;62(6):840-6.
- Kovacic K, Sood MR, Mugie S, Di Lorenzo C, Nurko S, Heinz N, Ponnambalam A, Beesley C, Sanghavi R, Silverman AH. Uno studio multicentrico sulla stipsi infantile e l’incontinenza fecale: effetti sulla qualità della vita. Il giornale di pediatria. 2015 Jun 1;166(6):1482-7.
- 19.0 19.1 19.2 van Engelenburg-van Lonkhuyzen ML, Bols EM, Bastiaenen CH, Benninga MA, de Bie RA. Questionario di disfunzione vescicale e intestinale infantile: sviluppo, fattibilità e aspetti di validità e affidabilità. Journal of pediatric gastroenterology and nutrition. 2017 Jun 1;64(6):911-7.
- Akbal CE, Genc Y, Burgu B, Ozden E, Tekgul S. Dysfunctional voiding and incontinence scoring system: valutazione quantitativa dei sintomi di incontinenza nella popolazione pediatrica. Il giornale di urologia. 2005 Mar;173(3):969-73.
- 21.00 21.01 21.02 21.03 21.04 21.05 21.06 21.07 21.08 21.09 21.10 21.11 21.12 Royal Children’s Hospital Foundation. Gestione della stitichezza cronica e sporcizia nei bambini – conquistando la cacca, una guida per i genitori & badanti. 2012 Disponibile da: http://www.brisbanenorthphn.org.au/content/Document/Pathways/pathways_parenthandout.pdf
- van Engelenburg-van Lonkhuyzen ML, Bols EM, Benninga MA, Verwijs WA, Bluijssen NM, de Bie RA. L’effetto della fisioterapia pelvica sulla riduzione della stipsi funzionale nei bambini: disegno di uno studio randomizzato controllato multicentrico. BMC pediatria. 2013 Dec;13(1):112.
- van Summeren JJ, Holtman GA, Lisman-van Leeuwen Y, Louer LE, van Ulsen-Rust AH, Vermeulen KM, Kollen BJ, Dekker JH, Berger MY. Fisioterapia più trattamento convenzionale rispetto al solo trattamento convenzionale nel trattamento della stitichezza funzionale nei bambini: disegno di uno studio randomizzato controllato e studio di costo-efficacia nelle cure primarie. BMC pediatria. 2018 Dec;18(1):249.
- Sikirov BA. Stitichezza primaria: un meccanismo sottostante. Ipotesi mediche. 1989 Feb 1;28(2):71-3.
- Lee HJ, Jung KW, Myung SJ. Tecnica del test funzionale e della motilità: come eseguire il biofeedback per la stipsi e l’incontinenza fecale. Giornale di neurogastroenterologia e motilità. 2013 Oct;19(4):532.
- 26.0 26.1 26.2 Castiglia PT. Encopresi. Giornale di assistenza sanitaria pediatrica. 1987 Nov 1;1(6):335-7.